Девять вопросов (и ответов) о шевелениях плода во время беременности
Содержание:
- Рекомендации
- 24 неделя беременности, как часто шевелится малыш
- Диагностика
- Наши врачи
- Лечение тремора
- Плод. Развитие на 24-ой неделе
- Как отличить межреберную невралгию от сердечной боли
- Кардиотокография (КГТ)
- Посещение врача акушера-гинеколога
- Ночные ПА
- 24 неделя беременности – размер плода
- Как правильно проверять шевеления в домашних условиях. 2 специальных теста
- Формы
- Плод на 17 неделе беременности
- 2 Варианты и аномалии расположения внутренних органов
Рекомендации
Чтобы не заболеть, женщине нужно стараться избегать контактов с болеющими родственниками и друзьями. А также для поддержания иммунитета хотя бы в некоторой степени обеспечить организм витаминами.
Излишнее увеличение веса – нежелательное явление во время беременности, поскольку это может отразиться не только на состоянии беременной, но и на её малыше. Для этого необходимо корректировать своё питание: есть больше овощей и фруктов, исключить из рациона жареные, копчёные, солёные блюда и сладкую выпечку, есть небольшими порциями, но часто.
С целью предотвращения появления отёков можно приподнять ножной конец кровати, что обеспечит лучший отток крови. Можно ограничить потребление соли, чтобы не происходила задержка лишней жидкости в организме.
Чтобы снизить болезненные ощущения, связанные с возрастающей нагрузкой, беременной нужно больше отдыхать. А также можно начать носить бандаж, чтобы равномерно распределить нагрузку на позвоночник и мышцы спины. Для этого посоветуйтесь с гинекологом, который ведёт вашу беременность.
Несмотря на положение, врачи не рекомендуют сильно ограничивать физическую активность, ведь малыш нуждается в достаточном количестве кислорода для его развития. Больше гуляйте, запишитесь на плавание или йогу, смотрите видеоуроки с упражнениями для беременных. Движение полезно женщинам в положении. Главное, чтобы физическая нагрузка не была слишком активной, чтобы не спровоцировать родовую деятельность.
Создайте вокруг себя благоприятную обстановку. Чем меньше стресса, тем лучше для будущей мамы и её малыша, ведь кроха чувствует малейшие изменения в настроении его мамы
Слушайте спокойную музыку, пойте, читайте для своего малыша – ему очень важно слышать голос мамы.
24 неделя беременности, как часто шевелится малыш
Спать будущий малыш может от 15 до 20 часов. Остальное время он бодрствует. Во время бодрствования, ребеночек активно шевелится. Если врачи не фиксируют никаких отклонений, то любая частота и интенсивность шевелений может быть принята как норма. Другое дело, когда поведение малыша резко меняется — он увеличивает частоту шевелений или наоборот уменьшает, в таком случае необходимо узнать причину, может ему не хватает кислорода или развивается какая-то патология. 24 неделей заканчивается второй триместр. Малыш уже полностью сформирован, практически все системы работают как положено. Остается ждать, когда он еще подрастет и захочет появиться на свет.
Диагностика
Начинается со стандартного сбора анамнеза и анализа жалоб пациента. На этом этапе врач должен выяснить:
- Как давно беспокоят симптомы.
- Где именно возникает тремор.
- Есть ли наследственная предрасположенность.
- Есть ли провоцирующие факторы.
Следующие этап – осмотр у невролога, где определяют такие показатели как особенности тремора, физическую картину, наличие видимых неврологических патологий (например, нистагм).
Очень часто используют инструментальные методы диагностики:
- Электромиография – применяется для оценки функционального состояния мышц.
- Электроэнцефалография – для оценки функциональных показателей головного мозга.
- и – при подозрении на поражения головного мозга.
В зависимости от диагноза, может потребоваться консультация других узких специалистов.
Наши врачи

Панков Александр Ростиславович
Врач-невролог
Стаж 40 лет
Записаться на прием

Новикова Лариса Вагановна
Врач-невропатолог, кандидат медицинских наук, врач высшей категории
Стаж 39 лет
Записаться на прием

Беликов Александр Валерьевич
Врач-невролог, кандидат медицинских наук
Стаж 21 год
Записаться на прием
Лечение тремора

Лечение напрямую зависит от причины. Так, если тремор определен как физиологический, то специализированной терапии не требуется. Могут быть назначены легкие противосудорожные препараты в том случае, если симптомы мешают пациенту при выполнении рутинных действий.
Если диагностирована болезнь Паркинсона, то применяют ряд препаратов, разработанных специально для лечения паркинсонизма. Основная цель лечения – остановить прогрессию заболевания и повысить качество жизни пациента.
Если причиной послужили алкогольная интоксикация, злоупотребление лекарственными средствами или наркотическая зависимость, то требуется отмена провоцирующего препарата. В случае с алкоголизмом и наркоманией, назначают лечение в сопровождении врача-нарколога. Обычно специального лечения тремора не требуется. При алкогольном треморе назначают витамины группы В.
Если диагностированы причины гормонального характера – то требуется коррекция соответствующими гормональными препаратами.
При хроническом нарушении кровообращения головного мозга применяют препараты для улучшения кровоснабжения тканей.
При несвоевременном оказании медицинской помощи (если затянуть обращение к врачу) тремор может привести к таким осложнениям как нарушение социальной адаптации, трудности на работе.
Профилактика заключается в отказе от курения и алкоголя, в профилактике сосудистых заболеваний. Но в большинстве случаев заболевания, связанные с тремором невозможно предотвратить – только вовремя начать лечение.
- Слабость в руках
- Нарушение речи у взрослых
Плод. Развитие на 24-ой неделе
Развитие плода на 24-й неделе беременности
24-я неделя беременности — период, когда будущий малыш начал активно набирать вес и расти. Чаще всего крохи на этой неделе достигают длины в 30 см и веса в 600 г. Если представить, какой путь был пройден за 6 месяцев, то легко удивиться: из слияния 2 крошечных клеток вырос настоящий человечек, у которого есть все необходимые органы и системы, чтобы скоро появиться на свет, жить вне материнской утробы.
К 24-й неделе беременности плод уже хорошо развит. Внутри его тела функционируют практически все жизненно важные системы. Исключение составляет только легочная, ей предстоит еще минимум 8 недель развиваться, а после этого еще около 6 недель отрабатывать механизм действий.
На этой неделе в дыхательной системе будущего малыша идет процесс образования альвеол: мельчайших пузырьков, в которых происходит газообмен, насыщение крови кислородом. До рождения у плода должно образоваться около 24 млн альвеол, а к 8 годам жизни до 300 млн в каждом легком.
На текущем этапе развития крошечные пузырьки наполнены жидкостью, находятся в сомкнутом положении. В момент рождения с первым криком альвеолы расправляются, наполняются кислородом. Чтобы во время выдоха альвеолярные стенки не слиплись между собой, еще на 24 неделе беременности начинается процесс выработки сурфактанта. Процесс его образования будет идти вплоть до самого рождения. Если кроха появится на свет раньше срока, то ему будет назначена терапия с использованием синтезированного сурфактанта.
Важные изменения происходят на 24-й неделе и в нервной системе: в головном мозге завершается процесс формирования:
- мозжечка. Он ответственен за вестибулярный аппарат, мышечную память, координацию движений;
- среднего мозга. В нем вырабатывается дофамин, регулирующий общий уровень возбуждения центральной нервной системы, способствующий формированию привычек и пристрастий, участвующий в процессах мотивации, обеспечивающий нужный уровень активности.
На поверхности коры головного мозга продолжается формирование извилин. Борозды, разделяющие отдельные зоны между собой, становятся глубже. В основном это происходит за счет увеличения количества миелина: вещества, необходимого для обеспечения защиты нейронов, увеличения скорости проведения нервных импульсов.
Продолжается расширение функций и других отделов мозга: в гипофизе начинает продуцироваться соматотропин (гормон роста). До этого стимулирующее рост костей и набор веса вещество потреблялось плодом из материнского организма, а с текущей недели малыш сам создает для себя все условия для развития.
К этой неделе лицо плода уже сформировано: все органы находятся на своих местах, черты приобретают конечный вариант внутриутробного развития. До рождения оно станет немного пухлее, за счет окончания формирования кожи и подкожной жировой прослойки.
Усиленный набор веса и роста происходит на фоне непрекращающейся минерализации костей. Хрящевая ткань накапливает все больше кальция, превращаясь в настоящие косточки, которых к рождению должно быть около 300 штук.
Не прекращается совершенствование мышц. К этой неделе беременности они хорошо развились, обеспечивая плоду максимально возможную подвижность. Гормон роста играет в процессе укрепления мышечной ткани не последнюю роль. Мышцы вынуждены разрастаться и подстраиваться под ускоренный линейный рост трубчатых костей.
Яркие изменения в теле плода на 24-й неделе идут на фоне активной работы других систем. У крохи уже функционируют: желудочно-кишечный тракт, печень, иммунная, мочевая, сердечно-сосудистая системы. В них идет процесс совершенствования основных функций. До появления на свет маленькому организму нужно хорошенько натренировать все внутренние органы и системы, чтобы быть готовым жить вне маминого организма.
Как отличить межреберную невралгию от сердечной боли
Прежде всего, стоит сказать две вещи. Первое: надо знать, что не всякая боль в области грудной клетки связана с сердцем. Поэтому не надо сразу сильно пугаться. И второе: диагноз ставится только врачом. Если у вас закололо в груди, — это значимый повод для обращения к врачу. Врач разберётся с причиной боли. К тому же, невралгию тоже надо лечить.
Межреберная невралгия чаще всего возникает у пожилых людей, однако она встречается и в молодом возрасте (в группе риска – люди, ведущие сидячий образ жизни, а также занимающиеся плаванием). У детей межреберная невралгия может возникать, как правило, в период интенсивного роста.
Характерным признаком межреберной невралгии является сильная боль по ходу пораженного нерва. Боль может накатывать приступами или быть постоянной. Как правило, боль становится более интенсивной при вдохе, выдохе, а также любом движении, затрагивающем грудную клетку. Если надавить на область между рёбрами, где проходит причинный нерв, боль усиливается. При этом ощущается весь нерв; боль может отдавать в руку, шею, плечо, поясницу. По ходу пораженного нерва может наблюдаться онемение и побледнение кожи.
Таким образом, если при боли в области грудной клетки наблюдается зависимость от изменения положения тела, нет одышки (типичный симптом сердечной патологии), боль усиливается при пальпации, то, скорее всего, имеет место именно невралгия. Можно ориентироваться также на эффективность принятых препаратов: сердечные препараты при невралгии не помогают, но успокоительные могут дать уменьшение боли.
Однако в любом случае необходимо обратиться к врачу для постановки диагноза и получения назначений.
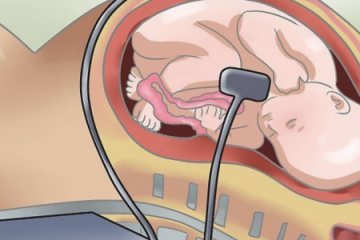
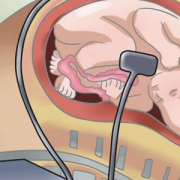
Кардиотокография (КГТ)
Если у женщины появились подозрения относительно состояния малыша, ей нужна консультация специалиста. Низкая активность или отсутствие движений могут свидетельствовать о гипоксии. Врач назначает КТГ. Кардиотокографическое исследование назначается для точной оценки состояния и сердцебиения плода. КГТ способно распознать, хватает ли ему кислорода.
Проводится исследование следующим образом:
- при помощи ремней на спине малыша в области сердца крепится специальный датчик;
- женщина держит в руке прибор с кнопкой;
- при малейшем шевелении она ее нажимает.
Датчик фиксирует кривую сердцебиения ребенка. При каждом шевелении ритм учащается. Такое исследование называется МКР. Моторно-кардинальный рефлекс начинает проявляться после 32 недель. Ранее проводить подобное исследование не рекомендуется.
КТГ проводится на протяжении получаса. В случае отсутствия шевеления, доктор просит женщину выполнить легкие физические упражнения, после чего проводит повторное обследование. Если попытка безуспешна, значит, ребенок страдает нехваткой кислорода. В этом случае назначается допплерометрическое исследование, при котором измеряется скорость кровотока, проходящего в сосудах пуповины. Получив данные, доктор определяет, есть ли у плода гипоксия. Если поставлен такой диагноз, специалисты выясняют степень выраженности заболевания. При незначительных признаках назначаются специальные медикаменты, улучшающие кровообращение, и наблюдение у специалиста. При ярко выраженной гипоксии принимается решение о немедленной родовой деятельности, иначе нехватка кислорода может привести к гибели ребенка. Сегодня фармацевты еще не выпустили эффективных препаратов, способных устранить гипоксию плода.
Посещение врача акушера-гинеколога
На 24-й неделе беременности возможно проведение очередного приема у гинеколога. На прошлой встрече женщине были выданы направления на сдачу анализов мочи и крови, пройти эти процедуры нужно накануне. Стоит помнить, что при необходимости сдать кровь на сахар, приходить на анализ нужно натощак. Чтобы не испытывать длительный дискомфорт, захватите с собой еду, чтобы подкрепиться сразу после анализа.
Во время приема врач проводит опрос об изменениях в самочувствии беременной. Желательно рассказать гинекологу о всех волнующих ощущениях и задать появившиеся вопросы. Не стоит переживать, что некоторые из них могут показаться глупыми или наивными. Это не так, ведь даже кажущееся незначительным событие может помочь врачу лучше оценить течение беременности, своевременно отметить появление нежелательных признаков.
Обязательным для приема на 24-й неделе являются измерения:
- артериального давления;
- температуры тела;
- частоты сердечных сокращений (пульса);
- веса;
- объема живота;
- высоты стояния матки (обычно на этом сроке она находится в 24 см от лонного сочленения).
В завершение измерений врач прослушает сердцебиение плода при помощи стетоскопа. В конце встречи беременной женщине будут выданы направления на анализ мочи и крови (при необходимости).
УЗИ
При нормальном течение беременности на 24-й неделе плановое УЗИ не проводится. Его назначают при наличии осложнений или сомнениях со стороны гинеколога.
При желании женщина может пройти УЗИ на платной основе.
Боли в животе и других частях тела
24-я неделя беременности может быть омрачена разными по локализации и интенсивности болевыми ощущениями. Женщине желательно разбираться в причинах таких проявлений, чтобы своевременно обратиться за медицинской помощью, консультацией или внести изменения в рацион и образ жизни.
Боли в животе
Болезненные ощущения в животе на этой неделе — сигнал для немедленного обращения за медицинской помощью. Определить происхождение боли и ее причину нужно как можно скорее, чтобы исключить преждевременные роды или патологию беременности.
Боли в спине
Тянущие, ноющие боли в поясничном отделе позвоночника — частый спутник второй половины беременности. Увеличение веса создает тяжелые условия для мышц позвоночника, и они отзываются на это болью. Чаще всего этот синдром в спине появляется ближе к вечеру или после физической нагрузки. Чтобы снизить его силу рекомендуется носить дородовый бандаж и удобную обувь, подходящую по размеру, на низком ходу.
Боли в ногах
Болезненные ощущения в ногах чаще всего появляются у беременных женщин ближе к вечеру. Их могут вызывать разные причины: отеки, варикозное расширение вен, недостаток витаминов и минералов, неправильная обувь. Определить причину и предложить методику по снижению интенсивности неприятных ощущений — прерогатива гинеколога. Обязательно расскажите о болезненности ног на следующем приеме. До этого старайтесь чаще отдыхать, высоко подняв ноги, подкладывайте во время сна подушку под стопы, проконтролируйте количество потребляемой соли (по возможности сведите его к абсолютному минимуму)
Боли в прямой кишке
Геморрой — частый спутник беременности. Защемление питающих нижнюю часть туловища кровеносных сосудов часто вызывает появление или обострение болезни. Лечить привычными до беременности способами этот недуг не рекомендуется. Желательно обратиться к гинекологу за консультацией и назначением подходящего лечения.
Головные боли
Чаще всего головную боль на 24-й неделе вызывают скачки давления. Вместе с болью в голове женщина может испытывать слабость, сонливость, головокружение, легкую тошноту. При появлении этого симптома необходимо обратиться к гинекологу за консультацией. Снизить боль до приема лучше отдыхом и продуктами, способствующими снижению или повышению давления.
Выделения
Количество и внешний вид выделений на 24-й неделе беременности не должен отличаться от предыдущих недель. В норме цвет их должен быть светлым, молочным, запах отсутствовать или быть едва различимым.
Кровотечения или менструации на 24-й неделе быть не должно. При обнаружении крови в промежности в любом объеме необходимо срочно обратиться за медицинской помощью.
Ночные ПА
Приступ паники может застать человека в любую минуту, даже ночью. В ночное время, в тишине и в темноте, когда больному не на что отвлечься, он концентрируется на своих мыслях разнообразного характера, в том числе и негативных.
Другая причина – это кошмары. Но не стоит путать сам приступ и ужасающее сновидение. Пароксизма развивается после того, как был увиден кошмарный сон. И ее невозможно забыть, в отличие от сновидения.
Если речь идет о панических атаках засыпания, то они чаще всего возникают в промежутке 00.00–4.00 утра. Приступ также может разбудить свою жертву среди сна.
Ночные ПА заметно подрывают здоровье человека. Он страдает нарушениями сна, как правило, это бессонница или проблемы с засыпанием.
Недостаточный отдых ночью провоцирует головную боль, хроническую усталость днем. Снижается продуктивная деятельность больного. Он становится нервным, раздражительным. Настроение приобретает депрессивный оттенок.
Симптомы ночных атак повторяют типичные проявления состояния и также способствуют развитию фобий. Так, у девушки после смерти отца появились приступы панической атаки. Она отмечала, что ночью ее посещали дыхательные спазмы. Нередко появлялась мысль о том, что может не проснуться. Даже просила знакомых звонить по утрам, проверять, жива ли она.
Если человек во время ночной пароксизмы ощущает оторванность от реальности, не понимает, что с ним происходит, то такое чувство сохраняется и днем. Измотанная нервная система, не успевшая за ночь восстановиться, не воспринимает объективную действительность. Больной не понимает, кто он и что с ним происходит.
Паническая атака пробуждения настигает рано утром. Больной просыпается от внезапного и распирающего чувства тревожности. Постепенно к нему присоединяются и другие симптомы. Естественно, что больше человеку не удается заснуть, и он чувствует себя измотанным и не отдохнувшим.
24 неделя беременности – размер плода
24 неделя беременности относится к 6 месяцу развития плода. К этому времени заканчивается этап первичного формирования многих систем организма, которые на данном этапе продолжают свое совершенствование. С этого момента будущий ребенок уже готов к самостоятельной жизни.
Плод на 24 неделе беременности
К 24 неделе беременности длина плода составляет около 30 см, масса от 600 до 680 г. Ваш будущий ребенок еще совсем худенький, но продолжает активно набирать массу, накапливать бурый жир, необходимый для терморегуляции.
Развитие плода 24 недели беременности
Плод в 24 недели совершает дыхательные движения, но их еще нельзя сравнить с внеутробным дыханием. В этот период у плода начинает вырабатываться сурфактант – вещество, которое обеспечивает раскрытие альвеол легких при дыхании.
У плода формируются более сложные рефлекторные реакции, свой период активности и сна, улучшаются слух и зрение
В это время важно общаться со своим будущим малышом, читать ему сказки, слушать с ним музыку
Шевеление плода на 24 неделе становятся более ощутимыми, поскольку по мере его роста места в матке для движений становится все меньше. Сердцебиение плода на 24 неделе хорошо прослушивается акушерским стетоскопом. В норме частота сердечных сокращений плода в этот период составляет 140-160 ударов в минуту.
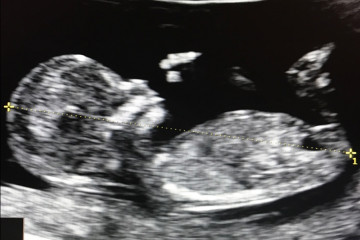
При УЗИ плода на 24 неделе можно увидеть полностью сформированное лицо будущего малыша.
Фетометрия плода на 24 неделе в норме:
- бипариэтальный размер 55-67 мм;
- лобно-затылочный размер 71-85 мм;
- окружность головки 201-237 мм;
- окружность живота 102 мм.
Размеры длинных костей плода в 24 недели в норме:
При УЗИ плода на 24 неделе оценивается кровообращение, структура плаценты, наличие пороков развития.
Правильное расположение плода в матке уже сформировано на 24 неделе, плод лежит головкой вниз, занимая минимальный объем. Но головное предлежание плода является изменчивым до 35 недели беременности, когда окончательно определяется расположение ребенка. Если при осмотре установлено тазовое предлежание на 24 неделе беременности – это еще не повод расстраиваться, так как плод может поменять свое положение в течение следующих 11 недель.
Размер живота на 24 неделе существенно увеличился. Дно матки уже находится на уровне пупка, поэтому живот поднялся. Будущий малыш растет, и живот растет вместе с ним. Размер живота во время беременности зависит от конституции тела, веса, роста женщины и от того, какая по счету беременность.
Как правильно проверять шевеления в домашних условиях. 2 специальных теста
В III триместре беременности женщина должна вести календарь движений плода. В нем будущая мать фиксирует количество толчков в течение некоторого времени. Чтобы оценить активность эмбриона, существует 2 теста:
- Считать до 10. В этом случае на специальном бланке нужно отмечать каждый день число шевелений эмбриона. Женщина должна считать толчки в течение 12 часов. Если количество движений за этот период меньше 10, ей необходимо обратиться к врачу.
- Метод Садовски. После вечернего приема пищи беременная должна лечь на левый бок и считать движения эмбриона. В норме за 60 минут он должен толкнуть матку около 10 раз. Если число движений меньше нормы, подсчет продолжают в течение следующего часа. Вечером из-за увеличения сывороточного уровня глюкозы активность плода возрастает в 3-4 раза, поэтому в этот период можно вовремя диагностировать патологии.
Формы
Специальной классификации заболевания не существует. Выделяют несколько отдельных форм в зависимости от механизма возникновения:
- корешковая: связана с раздражением корешков спинного мозга в месте их выхода из позвоночного столба;
- рефлекторная: связана с перенапряжением мышечных волокон в месте прохождения нерва.
Имеется также классификация невралгии в зависимости от:
- причины: первичная (связана с повреждением или воспалением самого нерва) и вторичная (обусловлена другими заболеваниями);
- локализации: односторонняя и двусторонняя;
- течения болезни: острая и хроническая.
Плод на 17 неделе беременности
На этой неделе плод продолжает расти. Его вес составляет 120 грамм, а рост — 13-15 см. Вскоре начнет формироваться подкожно-жировая клетчатка — особая ткань, предназначенная для теплообмена. На момент родов ее количество составит 60-70%. Чтобы сохранить температуру плода в материнской утробе на его коже образуется лануго — специальный пушок. Он задерживает восковидное вещество, которое синтезируется организмом плода, создавая плотную смазку. Кроме поддержания температурных показателей эта смазка обеспечит легкое прохождение ребенка по родовым путям.
Руки плода хорошо сгибаются в локтях, а пальцы преимущественно сжаты в кулаки и только иногда выпрямляются. Орган слуха к этой неделе полностью сформирован. Плод слышит и различает окружающие звуки: сердцебиение и дыхание матери, ее голос, гул тока крови и работу кишечника. Также он слышит различные звуки извне.
Молочные зубы на этом сроке покрываются дентином, под которым закладываются зачатки постоянных зубов. Завершается формирование проводящей сердечной системы. Теперь сердце плода работает автономно, независимо от импульсов головного мозга. Продолжается развитие глотательного рефлекса. За сутки ребенок выпивает 400-450 мл. амниотической жидкости. Ее часть усваивается организмом, а остатки выходят с мочой. Организм плода начинает продуцировать интерферон и иммуноглобулин, которые защищают его от различных болезнетворных микроорганизмов и инфекций.
Движения малыша становятся более энергичными, однако плод достаточно мал и его активность смягчают околоплодные воды. Поэтому будущая роженица ощущает не толчки, а легкие поглаживания. Характер и интенсивность движений плода меняются при воздействии громких звуков, приеме пищи, нервном переживании матери или неудобном положении.
У мальчиков на этой неделе развивается половой член. Яички расположены в брюшной полости, в них образуются первые незрелые половые клетки (сперматозоиды). У девочек репродуктивная система также совершенствуется, появляется клитор. С помощью современного ультразвукового оборудования квалифицированный специалист сможет на этой неделе определить пол ребенка.
2 Варианты и аномалии расположения внутренних органов
Различают изменения нормального расположения самого сердца и нарушения его нормального расположения, сопровождающееся изменениями расположения других внутренних органов.
Причины формирования таких аномалий делятся на:
- пороки развития самого сердца;
- экстракардиальные факторы.
| Вариант расположения сердца | Особенности | Расположение органов брюшной полости | Диагностика |
|---|---|---|---|
| Правосформированное праворасположенное (декстроверсия) | Нормальное строение отделов сердца сохраняется, но изменено их расположение: правый желудочек находится выше и правее. Нередко наблюдается транспозиция магистральных сосудов, дефекты перегородок. Встречается единственный желудочек | Нормальное | ЭКГ: положительный зубец P1. Рентгенография выявляет нормальное расположение газового пузыря желудка и печени, а также праворасположенную сердечную верхушку |
| Правосформированное серединнорасположенное (мезокардия, мезоверсия) | Характерна двухверхушечная форма | Нормальное | ЭКГ: положительный зубец P1. Рентген: сердечная тень имеет очертания «дождевой капли», расположена посередине |
| Правосформированное леворасположенное | Данный вариант — общепринятая норма. При обратном расположении органов брюшной полости в 1/3 случаев протекает без сердечных пороков | Нормальное. Но при данном варианте встречается обратное расположение органокомплекса брюшной полости (изолированная инверсия) | Рентгенологически газовый пузырь желудка определяется справа, а тень печени — слева |
| Левосформированное праворасположенное — «зеркальная», «истинная» декстракардия | Сердце представляет собой зеркально отображенную копию нормального органа | Обратное | ЭКГ: зубец Р1 отрицательный. На рентгенограмме — сердечная тень имеет силуэт, являющийся зеркальной копией нормального. Нередко данная патология впервые выявляется рентгенологически |
| Левосформированное леворасположенное | Печень располагается слева. Самый частый вариант характеризуется транспозицией магистральных сосудов. Встречается аномалия с атриовентрикулярной коммуникацией. Реже — один общий желудочек | Обратное | ЭКГ: зубец Р1 отрицательный. Рентген: печеночная тень определяется под левым куполом диафрагмы |
| Неопределенносформированное (право-, лево- или серединнорасположенное) | Единственное предсердие и пороки предсердно-желудочковых клапанов. Такая патология имеет неблагоприятный прогноз; большинство детей погибают на первом году жизни | Абдоминальная гетеротаксия — сложный синдром, характеризующийся множественными аномалиями развития и расположения внутренних органов. Часто сочетается с аспленией. Печень расположена серединно; реже — с одной из сторон | ЭКГ: Р1 — изоэлектричный или отрицательный. В комплексе QRS преобладает отрицательная фаза. Рентгенологически газовый пузырь — в стороне, противоположной сердечной верхушке |
| Эктопия сердца | Расположение органа вне грудной клетки (в брюшной полости, в области шеи или вне костного каркаса грудной клетки) | Нормальное, или (при абдоминальной форме) органокомплекс смещен в соответствии со смещением сердца | Выявляется визуально или рентгенологически |