Плацентарная недостаточность
Содержание:
- Лечение
- Правильное расположение плода при беременности
- Норма
- Значение плодных оболочек при беременности
- Что такое краевое прикрепление пуповины
- Лечение плацентарной недостаточности
- Особенности родов
- Роды
- Что такое плацента и зачем она нужна
- Неправильные положения плода: их особенности, варианты родов
- Диагностика предлежания плаценты
- ПАТОЛОГИЯ ПЛАЦЕНТЫ
- Определение предлежания плаценты у беременных
- Норма
- Особенности родов при оболочечном прикреплении пуповины
- Чем опасно предлежание плаценты
- Что такое низкая плацента?
- Внешний вид
- ПАТОЛОГИЯ ПУПОВИНЫ
- ПАТОЛОГИЯ ПЛОДНЫХ ОБОЛОЧЕК
Лечение
К сожалению, медицина на сегодняшний день не может предложить ни одного способа лечения аномального крепления пуповины к плаценте. Во время беременности патологию нельзя устранить ни медикаментами, ни гимнастикой, ни диетами, ни хирургическим путем. Повлиять на расположение пуповины нет никакой возможности. По этой причине врачи, диагностируя отклонения в расположении пупочного канатика, берут на вооружение тактику выжидания и наблюдения.
Женщине с краевым или оболочечным креплением рекомендуется чаще посещать женскую консультацию, чаще делать УЗИ, а на более поздних сроках – КТГ, чтобы убедиться в том, что ребенок не испытывает гипоксии. При обнаружении признаков, которые говорят о неблагополучии плода (нарушение состояния и сердцебиения по данным КТГ, задержка развития на УЗИ), могут быть проведены досрочные роды: путем кесарева сечения при оболочечном или естественным путем при краевом прикреплении.


Диагноз «аномальное прикрепление пуповины» по краевому или оболочечному принципу означает не только то, что к женщине будет много внимания со стороны лечащего врача, но и то, что в роддом ей придется отправиться раньше других. На 37-38 неделе таких пациенток стараются госпитализировать, чтобы принять решение о тактике родов
При оболочечном прикреплении важно не допустить спонтанного разрыва плодных оболочек, а потому кесарево сечение проводят заблаговременно, до начала самостоятельной родовой деятельности
Есть и хорошая новость: в большинстве случаев при аномальном креплении, если оно не сопровождается пороками развития плода и генетическими патологиями, а также другими аномалиями пуповины и плаценты, женщины благополучно рожают (сами или с помощью хирургов) совершенно нормальных детей, а послеродовой период протекает без особенностей
Важно только соблюдать все рекомендации врача во время вынашивания крохи

О гипоксии и обвитии пуповиной плода смотрите в следующем видео.
медицинский обозреватель, специалист по психосоматике, мама 4х детей
Правильное расположение плода при беременности
Правильное положение на 30 неделе имеет важное значение для последующего родоразрешения. Оптимальным вариантом станет продольное головное предлежание, переднее головное осложняет и затягивает родовую деятельность
Ягодичное — опасно для жизни ребенка, в процессе родов возникает риск возникновения травм или мертворождения. Краевое или боковое предлежание стараются скорректировать до рождения малыша. При отсутствии передвижения и изменения локализации в матке, перед врачами возникает вопрос о способах родоразрешения в зависимости от веса, роста, диаметра головки и других параметров. Любое решение специалистов всегда будет преследовать только одну цель – сохранить жизнь ребенку и обеспечить оптимальный вариант родов, который станет наиболее безопасным для роженицы.
Норма
Пуповина или, как ее еще могут называть, пупочный канатик представляет собой удлиненный жгутик, внутри которого проходят кровеносные сосуды. Они необходимы для того, чтобы плод во время своей внутриутробной жизни получал все необходимые питательные вещества для роста и развития. Нормальный пупочный канатик выглядит как серо-синий тяж, который прикрепляется к плаценте. В норме он формируется на самом раннем сроке беременности и продолжает развиваться вместе с растущим малышом.
Пуповину легко можно визуализировать уже во 2 триместре беременности. Она хорошо определяется во время проведения ультразвукового обследования. Также посредством УЗИ доктор может оценить и состояние активно формирующейся плацентарной ткани. Во время обследования врач обязательно оценивает и то, как пуповина прикрепляется к плаценте.
Окончательно пуповина формируется только ко 2 месяцу с момента зачатия. По мере роста пупочного канатика увеличивается и его длина. Сначала пуповина достигает в длину всего нескольких сантиметров. Постепенно она увеличивается и достигает, в среднем, 40-60 см. Окончательно определить длину пупочного канатика можно только после родов. Во время нахождения ребенка в материнской утробе пуповина может несколько сворачиваться.
Значение плодных оболочек при беременности
Плодный пузырь представляет собой слой из клеток эпителия, который формируется из оплодотворенной яйцеклетки. Внутри плодный пузырь наполнен околоплодными водами. Функции его направлены на защиту малыша в утробе матери от бактерий и всевозможных инфекций. Если плодный пузырь целый, то среда сохраняется стерильной, а значит, плод будет развиваться благополучно
Крайне важно сохранить герметичность плодных оболочек, поскольку нарушение целостности – это серьезное состояние, и следствие ряда осложнений. Плодный пузырь выполняет важную роль с началом схваток и способствует постепенному раскрытию шейки матки
Если беременность проходила без осложнений плодный пузырь разрывается, при условии раскрытия шейки матки на шесть-семь см.
Околоплодные воды – биологически активная среда, в которой развивается плод в течении беременности. Они заполняют всю полость амниона (плодного пузыря) и меняются каждые три часа. Их состав и количество зависят от срока беременности. Амниотический мешок развивается на восьмой неделе беременности. Благодаря химическому составу околоплодных вод возможно выявить аномалии в развитии плода. Например, высокая концентрация в амниотической жидкости а-фетопротеина (белок, который вырабатывает печень эмбриона и с мочой попадает в околоплодные воды ) свидетельствует о наличии пороков у плода.
Выделяют следующие функции околоплодных вод:
- Обмен веществ между плодом и материнским организмом ( из околоплодных вод ребенок получает значительную часть питательных веществ, витаминов, микроэлементов, кислород, а выделяет продукты метаболизма)
- Защита от механических повреждений (плодный пузырь и околоплодные воды защищают малыша от механических повреждений, амниотическая жидкость не допускает сдавливание пуповины между телом плода и стенками матки и обеспечивает движение плода)
- Стерильность (околоплодные воды – стерильная среда, которая защищает малыша от проникновения и воздействия инфекций)
- Участие при родовой деятельности (в нижней части плодного пузыря находятся передние воды, которые заставляют шейку матки раскрываться во время родовой деятельности, омывают родовые пути)
Отклонения от нормы
- многоводие (объем околоплодной жидкости в амниотической полости больше, чем положено по данному сроку беременности)
- маловодие (недостаточное количество околоплодных вод, для нормального развития плода)
По медицинским показателям, распространенное нарушение – маловодие и многоводие, встречается почти у 1% беременных женщин.
Причины разрыва:
- различные патологии шейки матки – ригидность (часто наблюдается у первородящих женщин после 30 лет); деформирование шейки, в результате аборта и маточных диагностических выскабливаний; гипертрофия (утолщение) шейки после перенесенных воспалительных процессов и т.д.
- аномалии положения плода
- истмико-цервикальная недостаточность (ИЦН), которая развивается из-за несовершенства шейки матки и усиленного давления на нее плодного пузыря.
- инфекционные и воспалительные заболевания
- травмы живота
- многоплодная беременность
Что такое краевое прикрепление пуповины
Краевое отхождение – значит, фиксация не в центральной зоне, а периферической. Умбиликальные артерии и вена входят к детскому месту чересчур близко от самого края. Такая аномалия обычно не грозит нормальному течению беременности или родам, считаясь особенностью конкретного периода вынашивания крохи.
Специалисты утверждают, что краевое отхождение — не показание для проведения кесарева сечения: проводится естественное родоразрешение. Такое прикрепление не увеличивает угрозу появления осложнений у матери или малыша. Однако при попытке медиков выделить послед с помощью потягивания за пупочный канатик может произойти отрыв последнего.
Лечение плацентарной недостаточности
Специфических способов лечения плацентарной недостаточности в настоящее время не существует, поскольку нет лекарственных препаратов, которые избирательно улучшают маточно-плацентарный кровоток. Именно поэтому все меры борьбы с плацентарной недостаточностью направлены на профилактику. Если пациентка относится к группе высокого риска по развитию плацентарной недостаточности, с раннего срока беременности ей назначают лекарственные препараты, эффективность которых хорошо доказана и которые предупреждают раннее развитие выраженных нарушений функции плаценты.
Если во время проведения дополнительных методов оценки состояния плода выявляются начальные нарушения поступления кислорода к малышу, проводится медикаментозное лечение, направленное на увеличение притока крови и кислорода через плаценту и обязательные контрольные обследования на фоне проводимой терапии. Если изменения серьезные и малыш испытывает выраженный дефицит кислорода и питательных веществ, состояние его страдает, то в таких случаях проводится экстренное родоразрешение.
Особенности родов
При краевом прикреплении во время родов возможно повреждение сосудов с последующим кровотечением, которое создает опасность для жизни ребенка. Для предупреждения осложнений в процессе родоразрешения необходимо своевременное распознавание выхода пуповины. Роды должны быть бережными и быстрыми, плодный пузырь следует вскрывать в таком месте, которое будет отдалено от сосудистой зоны. Врач может пустить женщину в естественные роды, но это требует хороших навыков медицинского персонала, а также постоянного наблюдения за состоянием матери и ребенка.
Если в ходе родов произошел разрыв сосудов, то ребенка поворачивают на ножку и извлекают. Если головка плода уже находится в полости или на выходе из таза, то применяется наложение акушерских щипцов. Эти методы могут применяться, если ребенок жив.
Нередко (а особенно при наличии дополнительных медицинских показаний) врачи рекомендуют женщине с краевым прикреплением пуповины к плаценте плановое кесарево сечение. Операция позволяет избежать негативных последствий, которые могут возникнуть в естественных родах.
Роды
При полном предлежании плаценты, даже при отсутствии кровотечения, проводится операция кесарева сечения на сроке беременности 38 недель, т.к. самопроизвольные роды в этом случае невозможны. Плацента расположена на пути выхода ребенка из матки, и при попытке самостоятельных родов произойдет полная ее отслойка с развитием очень сильного кровотечения, что грозит гибелью как плода, так и матери.
К операции также прибегают на любом сроке беременности при наличии следующих условий:
- предлежание плаценты, сопровождающееся значительным кровотечением, опасным для жизни;
- повторяющиеся кровотечения с анемией и выраженной гипотонией, которые не устраняются назначением специальных препаратов и сочетаются с нарушением состояния плода.
В плановом порядке операция кесарева сечения проводится на сроке 38 недель при сочетании частичного предлежания плаценты с другой патологией даже при отсутствии кровотечения.
Если беременная с частичным предлежанием плаценты доносила беременность до срока родов, при отсутствии значительного кровотечения возможно, что роды произойдут естественным путем. При раскрытии шейки матки на 5-6 см врач окончательно определит вариант предлежания плаценты. При небольшом частичном предлежании и незначительных кровянистых выделениях проводится вскрытие плодного пузыря. После этой манипуляции головка плода опускается и пережимает кровоточащие сосуды. Кровотечение прекращается. В этом случае возможно завершение родов естественным путем. При неэффективности проведенных мероприятий роды завершаются оперативно.
К сожалению, после рождения ребенка остается риск развития кровотечения. Это связано со снижением сократительной способности тканей нижнего сегмента матки, где располагалась плацента, а также с наличием гипотонии и анемии, которые уже упоминались выше. Кроме того, уже говорилось о нередком сочетании предлежания и плотного прикрепления плаценты. В этом случае плацента после родов не может самостоятельно полностью отделиться от стенок матки и приходится проводить ручное обследование матки и отделение плаценты (манипуляция проводится под общим наркозом). Поэтому после родов женщины, имевшие предлежание плаценты, остаются под пристальным контролем врачей стационара и должны тщательно выполнять все их рекомендации.
Нечасто, но все же бывают случаи, когда, несмотря на все усилия врачей и проведенную операцию кесарева сечения, кровотечение не останавливается. В этом случае приходится прибегать к удалению матки. Иногда это является единственным способом сохранить жизнь женщины.
Что такое плацента и зачем она нужна
Несмотря на доступность информации по любым вопросам, касающимся беременности, многие будущие мамочки до сих пор считают, что плацента — это «домик» малыша. Вводит женщин в такое заблуждение то, что её часто называют «детским местом». На самом деле это не так, временным «домом» ребёнка является матка и пузырь с околоплодными водами. Плацента же представляет собой уникальный орган, формирующийся в организме женщины только во время беременности, который имеет форму плоского диска или толстого блина. Она густо снабжена кровеносными сосудами, через которые осуществляется питание плода.
В «детском месте» одновременно циркулирует кровь матери и ребёнка, однако при этом она не смешивается благодаря плацентарному барьеру
Плацента начинает формироваться с момента прикрепления эмбриона в полости матки. Сначала она имеет вид ворсин, которые проникают в слизистую оболочку и продолжает своё развитие вплоть до 15–16 недель беременности. После 20-й недели начинается самый активный обмен с помощью её кровеносных сосудов. Через плаценту из крови матери к плоду поступает кислород, а обратно — углекислый газ, заменяя малышу дыхание через лёгкие. Также благодаря этому органу происходит снабжение ребёнка необходимыми питательными веществами, обеспечивая его рост и развитие.
Хоть в «детском месте» и происходит обмен крови беременной и плода, однако при этом они не смешиваются, благодаря особой мембране, называемой плацентарный барьер. Благодаря этому плацента выполняет и роль фильтра, защищая малыша от вредных веществ и вирусов, которые могут поступить из крови матери, а также препятствует проникновению антител при резус-конфликте.
Кроме вышеперечисленных функций, этому органу отводится важная гормональная задача по поддержанию беременности. В плаценте синтезируется около 15 видов различных гормонов, среди них — хорионический гонадотропин человека (ХГЧ), пролактин и другие.
Неправильные положения плода: их особенности, варианты родов
Неправильные положения – это такие позы ребенка в животике мамы, при которых продольная ось матки не совпадает с продольной осью плода. Они встречаются в 0,5-0,7% случаев. С женщинами, рожающими не первый раз, это происходит наиболее часто.
Среди существующих видов положения плода выделяют два неправильных: косое и поперечное. Течению беременности при них не свойственны какие-либо особенности. Женщина может и не подозревать, что ее малыш расположен в животике не так, как предопределено природой.
Неправильные положения и предлежания плода могут быть причиной преждевременных родов. Если медицинская помощь будет отсутствовать, то возникнут серьезные осложнения (раннее излитие околоплодных вод, потеря подвижности плода, выпадение ручки или ножки, разрыв матки, летальный исход).
Если у беременной женщины обнаружено косое положение плода, то её во время родов укладывают на бок для того, чтобы добиться изменения позы ребенка (она может поменяться на продольную или поперечную), но это не всегда получается. Если сохранилось при тазовом или головном предлежании плода косое положение, то родоразрешение проводится оперативным путем.
Причины неправильного расположения ребенка в матке
Многие специалисты считают, что ребенок принимает то или иное положение в матке из-за влияния целого ряда причин. В качестве главных выделяют активные движения ребенка и рефлекторную активность матки, не зависящую от человеческих усилий и желаний.
Другие причины чисто ягодичного, поперечного предлежания плода и любого другого неправильного расположения:
- многоводие;
- многоплодие;
- аномалии формы полости матки;
- предлежание плаценты;
- конституциональные особенности женщины.
Диагностика расположения плода в матке
Вопрос, касающийся того, как определить предлежание плода, его положение и позицию, интересует всех беременных женщин, ведь от расположения плода в матке зависит ход родов.
Медицинские работники несколько лет назад определяли расположение ребенка в матке путем наружного обследования. Диагнозы были не всегда верными. Сейчас определить расположение не составляет труда, так как это можно сделать с помощью УЗИ. Метод очень эффективен, информативен и безопасен для будущей мамы и плода. С его помощью можно очень точно и быстро определить предлежание, положение, вид позиции.
Диагностика предлежания плаценты
Обследование у акушера-гинеколога начинается с выяснения жалоб и анамнеза, причем специалист обращает внимание на наличие абортов, осложнений предыдущей беременности, гинекологических заболеваний, дисфункции яичников. Врач проводит стандартное наружное акушерское исследование, при котором определяет неправильное или высокое расположение предлежащей части плода, также возможно менее четкое, чем в норме, ощущение головки плода при пальпации живота
Влагалищного осмотра беременной специалисты стараются избегать, поскольку оно может спровоцировать отслойку плаценты и развитие массивного кровотечения.
Затем проводится УЗИ живота, чтобы осмотреть прикрепление плаценты, подтвердить или опровергнуть диагноз. Исследование абсолютно безболезненно для женщины, к тому же ультразвуковые волны не вредят ребенку, поэтому диагностику можно проводить с любой частотой. Во втором триместре УЗИ делают в положении лежа на спине, в третьем — на боку. Диагноз предлежания плаценты ставят при беременности 20 недель и более, поскольку на раннем сроке не исключены ошибки из-за физиологически низкого расположения органа.
По результатам УЗИ можно определить 4 степени аномалий прикрепления плаценты:
- Первая. Расположение органа в нижнем отделе матки на расстоянии не менее 2 см от внутреннего зева — так называемое низкое предлежание плаценты (норма до 20 недель беременности).
- Вторая. Нижний край плаценты достигает внутреннего маточного зева, но не закрывает его.
- Третья. Плацента полностью перекрывает маточный зев, при этом она расположена асимметрично, т.е. большей частью на передней или задней стенке матки.
- Четвертая. Внутренний зев прикрыт центральной зоной плаценты, и она располагается симметрично относительно матки.
Если у женщины присутствует высокий риск врастания плаценты (например, в анамнезе было несколько операций кесарева сечения), УЗИ дополняют проведением МРТ.
Дополнительное обследование
При патологии плаценты часто бывают нарушения развития ребенка, поэтому акушеры-гинекологи проводят информативный и безопасный тест — биофизический профиль плода (БПП). Он предполагает проведение ультразвукового и кардиотокографического исследования, занимает 1-1,5 часа, включает в себя несколько показателей:
- дыхательные движения плода;
- общая моторная активность;
- мышечный тонус;
- степень зрелость плаценты;
- объем околоплодных вод.
Каждый из показателей оценивается в 0, 1 или 2 балла, после чего все значения суммируются. Нормой считается результат 8 и более баллов, а значения менее 8 указывают на недостаточное поступление кислорода в организм плода, что чревато различными осложнениями.
Для оценки состояния здоровья женщины проводится полный комплекс лабораторного обследования, куда входят следующие анализы:
ПАТОЛОГИЯ ПЛАЦЕНТЫ
Патология плаценты представлена гипо- и гиперплазией, инфарктами и новообразованиями (хориоангиома, трофобластическая болезнь).
Гиперплазия плаценты. При
гиперплазии масса плаценты может достигать 1000 г и более. Гиперплазия
плаценты является одним из диагностических критериев гемолитической
болезни плода у беременных с резус-сенсибилизацией, наблюдается при
многоплодной беременности, при сахарном диабете у матери, при
внутриутробном инфицировании, а также у курящих беременных. Антенатально
диагноз гиперплазии плаценты устанавливают при УЗИ на основании
изучения ее площади и толщины.
Акушерская тактика зависит от причины гиперплазии плаценты, срока беременности и состояния плода.
Гипоплазия плаценты —
уменьшение ее массы (менее 400 г), отражает плацентарную
недостаточность. Гипоплазия плаценты наблюдается при гипертонической
болезни, гестозе, длительной угрозе прерывания беременности, задержке
роста плода. Ультразвуковыми критериями гипоплазии плаценты являются
уменьшение ее площади и толщины.
При гипоплазии
плаценты следует тщательно следить за состоянием плода; проводить
профилактику внутриутробной гипоксии. Акушерская тактика зависит от
состояния плода и срока беременности. При гипоксии плода после
достижения им жизнеспособности показано кесарево сечение
Инфаркты плаценты развиваются
вследствие нарушений плацентарной гемодинамики (микротромбозы,
длительный спазм спиральных артерий). Инфаркты чаще располагаются в
толще плаценты, реже — на ее материнской поверхности. Инфаркты плаценты
наблюдаются у беременных с гипертонической болезнью, тяжелой формой
гестоза. Влияние на плод определяется размерами инфаркта. Небольшие
инфаркты, особенно краевые, которые могут наблюдаться в норме при
физиологическом старении плаценты, не оказывают отрицательного влияния
на плод. При больших или множественных инфарктах плаценты, как правило,
выявляется гипоксия и/или задержка роста плода.
Определение предлежания плаценты у беременных
Предлежание плаценты – это нарушение локализации плаценты, которая располагается таким образом, что полностью или частично блокирует цервикальный канал.
Нетипичное расположение является препятствием для естественных родов и грозит тяжелыми осложнениями для плода и будущей матери.
Предлежание плаценты повышает риск летального исхода, поэтому беременные с установленным диагнозом находятся на особом врачебном контроле.
Классификация предлежания
В норме плацента прикреплена к задней стенке матки. Аномальное расположение временного органа классифицируется по месту локализации и перекрытию канала.
Предлежание может быть полное или частичное.
- Низкое предлежание– плацента располагается настолько низко, что ее край располагается очень близко к цервикальному каналу (приблизительно 6-7 см), но его не касается. Расположение плаценты может измениться, например, опуститься полностью, перекрыв канал, либо подняться вверх. При низкой плацентации осложнений в родах не наблюдается.
- Краевое предлежание – край плаценты касается маточного перешейка, но полностью не перекрывает его.
- Неполное боковое – выход из полости матки перекрывается плацентой более чем на 60 % (если точнее – 68 % или 2/3 просвета).
- Центральное предлежание плаценты – самый опасный вид плацентации. Полное закрытие просвета маточного канала препятствует естественным родам. Кроме этого аномалия угрожает развитием кровотечения из-за неспособности растягиваться, в отличие от цервикального канала. Полное предлежание плаценты грозит неблагоприятному исходу беременности при неквалифицированной или несвоевременной помощи.
Норма
Нормальная, здоровая пуповина имеет три сосуда: две артерии и одну вену. По вене к малютке поступает материнская кровь, обогащенная кислородом, витаминами, микроэлементами, которые нужны для роста и развития плода. По артериям обратно к плаценте, а оттуда – в материнский организм выводятся продукты метаболизма ребенка (креатин, углекислый газ, мочевина и так далее).
В норме пуповина имеет длину около 50-70 сантиметров. Более длинная пуповина создает опасность обвития и удушения плода при активных его движениях. Более короткая ограничивает движения крохи, а также представляет опасность при родах: ее натяжение может спровоцировать отслойку плаценты, кровотечение и острую гипоксию плода.
Одной стороной пуповина примыкает к передней брюшной стенке плода, а второй – к плаценте. Нормальным считается центральное прикрепление пуповины. При нем пупочный канатик прикрепляется к .

Особенности родов при оболочечном прикреплении пуповины
Подобная аномалия отхождения канатика сопровождается высоким риском повреждения умбиликальных сосудов с последующим фетальным кровотечением и быстрой гибелью ребенка. Для предупреждения их разрыва и смерти крохи необходимо своевременное распознавание патологического варианта выхода «шнура».
Естественные роды требуют хороших навыков специалиста, постоянного наблюдения за состоянием малыша из-за большого риска смерти матери и крохи. Роды должны быть быстрыми, бережными. Иногда врачу получается прощупать пульсирующие артерии. Доктор вскрывает плодный пузырь в таком месте, чтобы оно было отдалено от сосудистой зоны.
Если произошел разрыв оболочек с сосудами, применяются поворот на ножку и извлечение плода. При нахождении головки в полости или выходе таза используется наложение акушерских щипцов. Указанные пособия могут применяться исключительно когда ребенок живой. Чтобы избежать неблагоприятных последствий специалисты выбирают оперативное вмешательство – кесарево сечение.
Чем опасно предлежание плаценты
Главная угроза предлежания плаценты — обильное кровотечение, требующее оказания экстренной комплексной помощи беременной или роженице. С учетом объема кровопотери выделяют 4 степени (Гостищев В.К., Евсеев М.А., 2005):
- I степень (легкая) — потеря до 15% объема циркулирующей крови (ОЦК), который составляет в среднем 5,5 л, при этом уровень гемоглобина держится более 100 г/л;
- II степень (среднетяжелая) — потеря 15-25% ОЦК, гемоглобин 80-100 г/л, учащенный пульс, сниженное артериальное давление;
- III степень (тяжелая) — дефицит ОЦК 25-35%, гемоглобин 60-80 г/л, холодная бледная кожа, частый пульс, резкое падение давления, уменьшение количества мочи;
- IV степень (крайне тяжелая) — кровопотеря свыше 35% ОЦК, гемоглобин менее 60 г/л, серьезные нарушения работы сердечно-сосудистой системы, отсутствие мочи, нарушения сознания.
Осложнениями массивной кровопотери могут быть: респираторный дистресс-синдром — нарушения снабжения организма кислородом, ДВС-синдром — тяжелое расстройство свертывания крови, острая почечная недостаточность.
Менее распространенные, но не менее опасные осложнения предлежания плаценты включают:
- нарушение положения плода, из-за чего возможны затяжные роды, акушерские травмы, асфиксия плода;
- преждевременный разрыв плодных оболочек, что в несколько раз повышает риск инфицирования ребенка и матери;
- задержка роста плода на фоне фетоплацентарной недостаточности — нарушения функций плаценты, из-за чего ребенок недополучает питательные вещества;
- гестоз — опасная патология беременности, которая возникает во второй половине срока, проявляется нарушениями работы сердца, сосудов, почек;
- тяжелая степень анемии — значительное снижение уровня гемоглобина в крови из-за повторных маточных кровотечений.
Женщины, у которых было кесарево сечение, имеют высокий риск приращения плаценты на фоне ее предлежания. При этом орган глубоко проникает в стенку матки, поэтому после рождения ребенка послед не отходит, требуются дополнительные инвазивные манипуляции. После одного кесарева сечения вероятность врастания плаценты составляет 10%, а после 4 и более операций — до 60%.
Осложнения после родов
В послеродовом периоде у женщины может быть сильное атоническое кровотечение, которое возникает из-за неспособности нижнего сегмента матки быстро сократиться. Такое осложнение требует комплексных кровоостанавливающих мероприятий, при неэффективности которых врачи рассматривают вариант радикальной хирургической операции.
Еще одно опасное последствие предлежания плаценты — разрушение гипофиза (синдром Шихана) из-за нарушения кровоснабжения головного мозга на фоне обильного маточного кровотечения. Гипофиз — небольшая эндокринная железа, которая располагается в мозге и вырабатывает множество гормонов, регулирующих работу других желез внутренней секреции. При его поражении у женщин возникают сильная слабость, истощение, нарушения лактации, падение кровяного давления и другие опасные состояния.
Что такое низкая плацента?

Незадолго до того, как появиться на свет, ребенок переворачивается в матке головой вниз. Такое положение обеспечивает ему сравнительно легкий выход из половых путей. При этом место прикрепления плаценты в норме располагается у верхнего свода полости матки. Тем самым путь ребенку перекрывает только тонкая пленка околоплодной оболочки, которая легко прорывается при родах.
Патология возникает, когда перед родами плацента располагается не в верхней части матки, а сбоку или внизу, частично или полностью перекрывая цервикальный канал. Такая аномалия достаточно часто (в 10% случаев) встречается на раннем сроке беременности. Но со временем, по мере роста ребенка, из-за процесса подъема плаценты, проход освобождается. В итоге перед родами ее патологическое положение наблюдается только у 0,5-1% рожениц. В зависимости от расположения плаценты ее предлежание бывает:
- Полным. Плацента располагается внизу, полностью перекрывая канал шейки матки. Самостоятельные роды в этом случае невозможны и угрожают жизни ребенка и матери из-за высокой вероятности обширных кровотечений.
- Неполным. Плацента располагается в нижней части, но со смещением в сторону, поэтому перекрывает зев матки лишь частично. Такое предлежание также делает роды невозможными и опасными для матери или ребенка из-за высокого риска кровотечений.
- Низким. Плацента находится на расстоянии 7 см от цервикального канала, не перекрывая его. При таком ее расположении роды возможны, но требуют от врачей повышенного внимания. Если расстояние от плаценты до зева матки составляет менее 7 см, и она затрагивает край зева, такое предлежание называется краевым.
Нижнее предлежание – самое безопасное, но также является аномалией и определенные риски для матери и ее ребенка при нем тоже существуют
Поэтому при плановых обследованиях врачи уделяют большое внимание контролю за состоянием плаценты. С помощью УЗИ они определяют ее локализацию на передней или задней стенках матки, а также измеряют расстояние от ее края до цервикального канала
Если аномалия будет зафиксирована, до родов разрабатывается тактика спасения малыша и его матери.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Внешний вид
Характерной особенностью пуповины является то, как она выглядит. Пупочный канатик представляет собой довольно длинный «шнур», который может образовывать петли. Чем длиннее пуповина, тем больше петель она может образовывать.
Пупочный канатик, как правило, имеет серо-синий цвет. Наличие синего оттенка обусловлено тем, что внутри пуповины находятся вены. Пуповина — это поистине уникальный орган, так как он появляется только время беременности. После появления ребенка на свет пуповину перерезают. Это означает появление на свет нового человека.
Наружная поверхность пуповины довольно гладкая и ровная. Слизистые оболочки довольно блестящие на внешний вид. Пупочный канатик имеет хорошую упругость. Это можно ощутить после появления ребенка на свет при перерезании пуповины. Плотность пуповины чем-то напоминает мягкую резину.
ПАТОЛОГИЯ ПУПОВИНЫ
Аномалии
пуповины заключаются в изменении ее длины (короткая, длинная),
образовании узлов, патологическом прикреплении, неправильном развитии
сосудов, гематомах, кистах, гемангиомах, тератомах.
Различают абсолютно и относительно короткую пуповину.
Абсолютно короткой считается пуповина короче 40 см. Относительно
короткая пуповина, которая встречается гораздо чаще, имеет нормальную
длину (40-70 см), ее «укорочение» возникает в результате обвития вокруг
частей плода (шеи, туловища, конечностей) или вследствие образования
истинных узлов.
Короткая пуповина может быть причиной
неправильных положений плода. В родах тяжелые осложнения, обусловленные
короткой пуповиной, заключаются в замедлении продвижения плода по
родовому каналу, отслойке плаценты вследствие натяжения пуповины; иногда
происходит разрыв пуповины с кровотечением из ее сосудов. Все эти
осложнения приводят к острой гипоксии плода.
Длинная пуповина
(более 70 см) является более частой аномалией и может стать причиной
обвития вокруг частей плода или образования истинных узлов. Самым
грозным осложнением для плода при длинной пуповине становится выпадение
ее петель при излитии околоплодных вод.
Истинный узел пуповины
встречается в 0,5% всех родов, чаще при длинной пуповине. Такой узел
образуется в ранние сроки беременности, когда плод малых размеров имеет
возможность «проскользнуть» в петлю пуповины (рис. 22.1). Затягивание
истинных узлов пуповины во время беременности и родов может быть
причиной острой гипоксии и гибели плода.
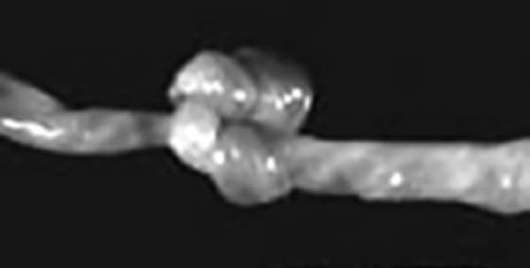 Рис. 22.1. Истинный узел пуповины
Рис. 22.1. Истинный узел пуповины
ПАТОЛОГИЯ ПЛОДНЫХ ОБОЛОЧЕК
Маловодие
(олигогидрамнион) связано с нарушением секреции, резорбции и обмена
околоплодных вод. Диагноз маловодие устанавливается при объеме
околоплодных вод менее 500 мл. Полного отсутствие вод называется
ангидрамнион. Частота маловодия составляет 3-5%.
Маловодие развивается при:
— врожденных пороках развития (агенезия почек, поликистоз почек, обструктивные уропатии) и хромосомных аномалиях плода;
—
патологии плода и заболеваниях матери, приводящих к плацентарной
недостаточности (хроническая гипоксия, задержка роста плода,
внутриутробные инфекции, гестоз, длительная угроза прерывания
беременности, экстрагенитальная патология);
— переношенной беременности;
— преждевременном разрыве плодных оболочек.
Диагностика
маловодия основывается на отставании высоты стояния дна матки и
окружности живота от гестационной нормы и снижении двигательной
активности плода. При маловодии матка при пальпации плотная, отчетливо
определяются части плода.
Точная диагностика
маловодия и его выраженности осуществляется при УЗИ на основании
объективных полуколичественных эхографических критериев. О маловодии
свидетельствуют свободные участки амниотической жидкости глубиной менее 2
см. Индекс амниотической жидкости при умеренном маловодии составляет
5-8 см, при выраженном — менее 5 см.
При выраженном
маловодии в первую очередь необходимо исключить пороки развития мочевой
системы плода с помощью УЗИ, которое позволяет также выявить у плода
искривление позвоночника и конечностей, косолапость, связанные с
длительным вынужденным положением в матке. При выраженном маловодии
поверхность тела плода тесно соприкасается с амниальным эпителием,
поэтому возможны сращения кожи плода и амниона.