Что нужно знать перед эко: советы гинеколога-репродуктолога
Содержание:
- ИКСИ беременность – как достигнуть
- Противопоказания к проведению ЭКО
- Что такое эффективность ЭКО?
- Эффективность ЭКО в естественном цикле
- Показания к ЭКО
- Возможно ли ЭКО при хронических заболеваниях?
- Диагноз «бесплодие»
- Экстракорпоральное оплодотворение: что, кому, зачем
- О рисках беременности в старом возрасте
- ЭКО с применением яйцеклеток женщины с диагнозом бесплодие
- Подготовка к процедуре ЭКО
- Количество выделенных квот в 2020 году
- Как происходит ЭКО-оплодотворение?
ИКСИ беременность – как достигнуть
Использование метода ICSI назначается в следующих случаях:
- Низкая численность и малая подвижность мужских половых клеток;
- Наличие патологических отклонений в строении сперматозоидов;
- Очевидное воздействие антиспермальных тел;
- Бесплодие необъяснимого характера;
- Получение исключительно малого количества ооцитов;
- Многократное неэффективное ЭКО.
Беременность после ИКСИ наступает с разной степенью вероятности, которая зависит от состояния генетического материала пациентов и профессионализма эмбриологов, занимающихся соединением клеток, готовности женского организма к беременности. Если семейная пара соблюдает все врачебные рекомендации при подготовке к процедуре, и сама процедура проведена на должном уровне, дети после ИКСИ часто появляются с первой попытки. Это здоровые малыши, ничем не отличающиеся от своих ровесников, появившихся на свет привычным образом. Они развиваются в таком же темпе, демонстрируют высокую активность и вырастают в совершенно нормальных людей.
Противопоказания к проведению ЭКО

Под ними понимается такое состояние одного или обоих половых партнеров, при котором проведение ЭКО может нанести им вред или просто не принесет никакого результата. Противопоказания бывают следующих типов:
- Абсолютные – это непреодолимые патологии, при которых проведение ЭКО невозможно ни при каких условиях;
- Относительные – это патологические состояния, после устранения или купирования которых устранение экстракорпорального оплодотворения возможно.
К абсолютным противопоказаниям к ЭКО со стороны женщины относятся:
- тяжелые патологии, несущие серьезную угрозу жизни – обычно это общесистемные или органические заболевания, такие как острая сердечная, почечная или печеночная недостаточность, язвенный колит, болезнь крона и т. д.;
- анатомические аномалии половых органов, при которых невозможно вынашивание и рождение ребенка – в частности отсутствие матки или влагалища, наличие парных репродуктивных органов, серьезные деформации маточной полости и т. д.
- злокачественные новообразования любой локализации – в том числе не затрагивающие репродуктивные органы;
- сахарный диабет и другие эндокринные нарушения в тяжелой форме;
- психоэмоциональные расстройства – шизофрения, деменция, параноидальное или биполярное расстройство и т. д.
Относительными противопоказаниями к ЭКО у женщин являются:
- инфекционные заболевания, в том числе хронические в стадии обострения – ОРВИ, грипп, ВИЧ (кроме стадии ремиссии продолжительностью не менее 6 месяцев), сифилис, туберкулез, гепатиты;
- острые воспалительные патологии любой локализации, в том числе гайморит, пульпит, ларингит и т. д.;
- требующие оперативного удаления доброкачественные новообразования – в частности, миомы и полипы матки, кисты яичников;
- недавно перенесенные операции, последствия инвазивных манипуляций, травматические поражения различных органов;
- малая и средняя недостаточность любых органов – печени, сердца, почек, сосудов и т. д.
В случае с относительными противопоказаниями ЭКО возможно после полного излечения патологии или, если оно невозможно, после стабилизации состояния пациентки на приемлемом для проведения процедуры уровне.
Наличие большого перечня противопоказаний к экстракорпоральному оплодотворению у женщин объясняется тем, что женский организм испытывает большие нагрузки и серьезные вмешательства при гормональной стимуляции и пункции яичников, во время последующего вынашивания ребенка. В этом период под действием гормонов серьезно меняется иммунная система, которая может вызвать обострения хронических заболеваний, ослабить защиту перед вирусными, грибковыми, бактериальными инфекциями.
У мужчин также имеются свои противопоказания к ЭКО, хотя их меньше, чем у женщин, и практически все они относительные:
- Генетические (наследственные) заболевания. Если мужчина страдает такими патологиями или является носителем дефектных генов, всегда есть повышенный риск их передачи будущему ребенку. Чтобы этого избежать, после ЭКО проводится генетическое обследование эмбрионов с целью отбора наиболее здоровых из них для последующего переноса в матку.
- Половые инфекции. К ним относится кандидоз, хламидиоз, гонорея, сифилис и т. д. Они не только снижают качество спермы, но и могут быть переданы женщине через эякулят. Мужчина может сдать сперму для ЭКО только после полного излечения инфекции.
- Отсутствие сперматозоидов в эякуляте. Обычно эта проблема обусловлена непроходимостью семенных протоков, из-за чего половые клетки не попадают в сперму. Она решается путем пункции яичка для извлечения нужного количества сперматозоидов.
- Онкологические заболевания. Противопоказанием являются не сами патологии, а их лечение с помощью химио- или радиотерапии. Радиоактивное излучение и агрессивные противораковые лекарства снижают качество спермы, вплоть до ее полной неспособности к зачатию. Решением этой проблемы является получение спермы от мужчины до курса лечения.
Единственным абсолютным противопоказанием к ЭКО у мужчин является полное отсутствие выработки сперматозоидов в яичках. В этом случае экстракорпоральное оплодотворение возможно только с использованием спермы донора.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Что такое эффективность ЭКО?
Есть несколько показателей эффективности программ ЭКО. Пациентов, страдающих бесплодием, в первую очередь интересует частота наступления беременности. Средние значения этого показателя в расчете на перенос эмбрионов приблизительно одинаковы во всем мире — около 35-37% (Таблица 1). Следует отметить, что этот показатель демонстрирует возможность реализации программы минимум — наступления беременности, а также тот факт, что эффективность МЦРМ существенно превышает среднеевропейские показатели.
Таблица 1. Частота наступления беременности в расчете на перенос эмбрионов по данным РАРЧ*, ESHRE** и МЦРМ.
|
Организация |
2005 г. |
2007 г. |
2008 г. |
Среднее значение |
|
РАРЧ (Россия) |
35,4% |
38,0% |
37,4% |
36,9% |
|
ESHRE (Европа) |
30,4% |
32,8% |
32,5% |
31,9% |
|
МЦРМ |
45,0% |
49,2% |
49,7% |
47,7% |
Главная же цель на самом деле — рождение в семье здорового ребенка. Наступившая беременность может быть внематочной, может закончиться выкидышем или преждевременными родами, плод может оказаться нежизнеспособным. Поэтому основным показателем, характеризующим достижение главной цели, считается частота родов живым ребенком.
Для успешного завершения лечения бесплодия большое значение имеет квалифицированное наблюдение и ведение наступившей в результате ЭКО и других методов ВРТ беременности.
Анализ исходов беременностей, наступивших в МЦРМ за период с 2001 по 2010 гг., свидетельствует, что родами заканчивается в среднем 77,6% беременностей. При этом среди беременных, которые находились под наблюдением акушеров нашего центра, в 88,4% случаев беременность завершилась рождением здоровых детей.
Эффективность ЭКО в естественном цикле

Из-за того, что в естественном протоколе не используются гормональные препараты, вероятность успешного наступления беременности в этом случае сравнительно невысока. Риск неудачи имеется на каждом из этапов процедуры:
- На стадии созревания фолликула сбой в процессе оогенеза может привести к тому, что яйцевой мешок окажется попросту пустым или образовавшаяся в нем яйцеклетка будет незрелой или нежизнеспособной. На практике вероятность получения пригодного к оплодотворению ооцита в одном естественном цикле составляет всего 7-10%.
- Высокое качество яйцеклетки тоже не всегда гарантирует абсолютной вероятности успешного оплодотворения. Шансы на зачатие составляют всего около 25%. Даже успешно зачатый эмбрион в период культивации также может погибнуть.
- На этапе переноса оплодотворенной яйцеклетки в матку только в 16 случаях из 100 плодное яйцо успешно закрепляется в эндометрии матки и дает начало новой жизни. Но даже при успешной имплантации никто не дает гарантии, что беременность не окончится выкидышем или рождением ребенка с генетическими отклонениями.
Причин невысокой эффективности ЭКО в естественном цикле несколько:
- Естественные особенности процесса оплодотворения – даже у полностью здоровых пар вероятность успеха достигает лишь 85%;
- Низкое качество яйцеклеток или спермы, нарушения в генетическом материале половых клеток родителей;
- Риск преждевременной овуляции, из-за которой выход созревшей яйцеклетки не совпадает с готовностью репродуктивной системы женщины к имплантации;
- Нарушение пациенткой врачебных рекомендаций по подготовке к процедуре – употребление алкоголя и табачной продукции, чрезмерные физические и психические нагрузки и т. д.
Для увеличения шансов на ЭКО в естественном цикле могут использоваться дополнительные репродуктивные технологии:
- Донорство спермы – при низком качестве семенной жидкости полового партнера оплодотворить яйцеклетку можно с помощью генетического материала специально отобранного донора;
- ИКСИ – вероятность успешного зачатия можно повысить, принудительно имплантировав тщательно отобранный и подготовленный сперматозоид в яйцеклетку;
- Криоконсервация – с помощью заморозки можно сохранить по одной яйцеклетке, полученной в каждом цикле, набрав таким образом нужное количество (обычно 6-8) для единовременного оплодотворения и подсадки пациентке.
- Минимальное медикаментозное вмешательство – в этом случае пациентке назначается курс препаратов, который направлен не на стимуляцию яичников, а на контроль овуляции, ускорение созревания эндометрия к моменту подсадки и т. д.
Использование таких дополнительных методик позволяет увеличить вероятность успешного экстракорпорального оплодотворения в естественном цикле до 60-70%, что вполне сравнимо с аналогичным показателем у здорового человека. Также этому способствует возможность проводить пункцию фолликула неограниченное количество раз и без длительных перерывов.
Показания к ЭКО

Задача экстракорпорального оплодотворения заключается в том, чтобы обеспечить высокую вероятность наступления беременности у семейной пары, не способных зачать естественным путем. Само по себе бесплодие – это лишь симптом и следствие определенных патологических состояний репродуктивной системы одного или обоих родителей. Показания к ЭКО у женщин можно разделить на 3 категории:
- Эндокринные нарушения. Такие патологии вызывают колебания уровня половых гормонов, ответственных за выработку яйцеклеток и подготовку репродуктивной системы женщины к зачатию. Наиболее часто нарушается именно процесс овуляции из-за недостаточного синтеза половыми железами прогестерона. Также к этой категории можно отнести эндометриоз – патологическое разрастание слизистой оболочки матки, также обусловленную гормональными причинами.
- Трубно-перитониальные аномалии. Эта группа показаний связана с нарушением проходимости маточных труб, по которым яйцеклетка двигается от яичников в полость матки, где проходит ее оплодотворение. Причины данного явления могут быть различны – например, хирургическое удаление, рубцовые спайки, низкий тонус мышц матки, воспалительные заболевания органов малого таза, опухолевые новообразования и т. д.
- Иммунологические нарушения. В редких случаях бесплодие обуславливается тем, что иммунная система матери вырабатывает антитела, атакующие сперму полового партнера и не дающую его половым клеткам проникнуть в полость матки. Иммунологическое бесплодие может возникать из-за простой генетической несовместимости половых партнеров или по причине нарушений функционирования иммунитета женщины (например, при аутоиммунных заболеваниях).
- Анатомические аномалии. К ним относятся нарушения строения репродуктивных органов женщины, мешающие нормальному проведению полового акта, зачатию или имплантации эмбриона в эндометрий. Например, это может быть стеноз (патологическое сужение) влагалища или цервикального канала, недостаточное развитие матки, яичников и т. д.
Также показанием к ЭКО у женщин является возраст старше 35 лет. Это обусловлено тем, что со временем в яичниках истощается количество ооцитов, а качество вырабатываемых яйцеклеток ухудшается из-за накопления ошибок в их генетическом материале.
Хотя медицинское участие мужчины в ЭКО ограничивается сдачей генетического материала (спермы), со стороны него также имеются показания к данной процедуре:
- Патологии спермы. Эти показания связаны с аномалиями самих сперматозоидов и/или с нарушением выработки семенной жидкости. К наиболее распространенным патологиям спермы относятся недостаточная концентрация половых клеток, нарушение их морфологического строения, малая подвижность. Также у некоторых мужчин наблюдается недостаточное количество эякулята, наличие в нем гноя и другие патологии.
- Варикоцеле. Это заболевание представляет собой варикозное расширение вен яичек или семенных канатиков, из-за которого повышается температура, что приводит к снижению качества спермы. Варикоцеле является причиной мужского бесплодия в 40% случаев и лечится оперативным методом. Однако, если операция не принесла нужного результата, назначается ЭКО.
- Иммунологическое бесплодие. По механизму развития оно идентично своему женскому «аналогу» с той разницей, что антиспермальные антитела образуются в организме самого мужчины. Из-за этого его половые клетки гибнут или существенно падает их фертильность. Причинами иммунологического бесплодия у мужчин являются обычно травмы, воспалительные заболевания половых органов, врожденные аутоиммунные нарушения.
- Анатомические аномалии. К ним относятся нарушения строения половых органов, затрудняющие нормальное проведение полового акта и доставку спермы в половые пути женщины естественным путем. К этой же категории можно отнести половую дисфункцию (недостаточную эрекцию). Если при этом у мужчины вырабатывается нормальная сперма, она извлекается из яичка или семенного канатика и может быть просто введена в матку женщины для оплодотворения. В тех случаях, когда анатомические аномалии мужской половой системы сочетаются с низким качеством эякулята и/или с репродуктивными проблемами у женщины – проводится ЭКО.
Общим показанием для обоих супругов также является бесплодие неустановленной природы – то есть патологическое состояние, при котором пара не может завести детей по неизвестным причинам. В этом случае назначается комплекс дополнительных обследований для постановки точного диагноза, если они не прояснили ситуацию – назначается ЭКО.
Возможно ли ЭКО при хронических заболеваниях?

Хроническими называются патологии, характеризующиеся продолжительным течением. Такие заболевания могут протекать достаточно легко и даже вовсе не ощущаться самим пациентом. Тем не менее, они означают наличие в его организме определенных проблем. К хроническим болезням относятся:
- гипертония;
- обструктивная болезнь легких (дыхательная недостаточность);
- ишемическая болезнь сердца;
- бронхиальная астма;
- язва желудка и двенадцатиперстной кишки;
- избыточная масса тела;
- психоэмоциональные расстройства и т. д.
Проблема хронических заболеваний в том, что они излечиваются с большим трудом или вовсе неизлечимы на данный момент. В некоторых случаях эти патологии могут обостряться – например, при заражении какой-либо инфекцией, травме, воздействии радиации, токсичных веществ или даже при эмоциональном стрессе.
Возможность проведения ЭКО при хронических заболеваниях определяется его характером и степенью тяжести, а также тем, в какой стадии оно находится – ремиссии или обострения. Например, при тяжелых формах сахарного диабета, онкологии, пороках сердечно-сосудистой системы искусственное оплодотворение невозможно в принципе, так как с высокой долей вероятности пациент может не перенести эту процедуру. Если патологию можно купировать или снизить ее тяжесть до приемлемого уровня, врач назначает ее лечение. Если оно дало результаты, то проведение ЭКО становится возможным. Поэтому семейные пары, в которых один или оба супруга являются хроническими больными, проходят предварительную обязательную консультацию с профильным специалистом, который на основании медицинских обследований разрешает или запрещает экстракорпоральное оплодотворение.
Диагноз «бесплодие»
Считается, что в случае регулярной половой жизни без применения контрацепции беременность у пары репродуктивного возраста должна наступить в течение года. Если же этого не происходит, то паре, все-таки желающей иметь детей, стоит обратиться к акушеру-гинекологу. Женщинам, перешагнувшим рубеж в 35 лет, рекомендуется пройти обследование для выяснения причин бесплодия уже спустя полгода безрезультатных попыток.
— Однозначно паре, которая в течение года регулярно живет половой жизнью, не предохраняясь, и не беременеет, участковым врачом в консультации ставится диагноз «бесплодие», — рассказывает и.о. главного врача областного перинатального центра Игорь Степанов. — Диагноз поставить просто, а вот выяснить причину и назначить правильное лечение — сложная задача и проблема. Бесплодие может быть первичным, если ни одной беременности до этого не было, или вторичным, если были беременности с различными исходами (роды, аборты, внематочные беременности, замершие, выкидыши).
На протяжении продолжительного времени считалось, что бесплодие — это в большей степени женское заболевание. В последние же годы в структуре причин бесплодия у супружеских пар почти 50 % составляет мужской фактор.
Экстракорпоральное оплодотворение: что, кому, зачем
Помимо оперативного и консервативного лечения для решения проблемы бесплодия во всем мире и в России в том числе в настоящее время используются вспомогательные репродуктивные технологии, в частности ЭКО. Суть метода состоит в том, что непосредственно процесс оплодотворения происходит вне тела матери будущего ребенка. Яйцеклетки женщины и сперматозоиды мужчины встречаются в эмбриологической лаборатории в чашке Петри — специальной емкости с питательной средой и при определенной температуре.
При некоторых причинах бесплодия бывает достаточно медикаментозного лечения без каких-либо серьезных вмешательств. Однако как обойтись без процедуры ЭКО, если у женщины непроходимые или вовсе отсутствуют обе маточные трубы, а у мужчины отсутствуют сперматозоиды в сперме? При таком раскладе естественная встреча половых клеток мужчины и женщины в матке была бы настоящим чудом. Помимо мужского бесплодия и непроходимости маточных труб показаниями к ЭКО также являются бесплодие неясного генеза (оба партнера полностью здоровы, но зачатия не происходит по непонятным причинам).
Одна попытка ЭКО дает вероятность зачатия до 30-40 %, что даже несколько выше средней частоты наступления беременности обычным путем. Вероятность зачатия в программе ЭКО зависит от возраста супругов, состояния их здоровья, качества применяемых препаратов и материалов, числа и качества полученных эмбрионов, и некоторых других факторов. Неудача в одной попытке ЭКО еще не означает, что данный метод оказался неэффективен, так как с каждой последующей попыткой суммарные шансы забеременеть существенно возрастают.
— По данным Всемирной организации здравоохранения, у совершенно здоровой пары в течение одного месяца вероятность забеременеть естественным путем составляет 24,4-24,6 %. В течение года процент накапливается, и беременность должна наступить при регулярной половой жизни. При проведении процедуры ЭКО хорошим результатом считается показатель, составляющий от 30 до 35 %. Получается, что результат от ЭКО несколько выше, чем тот, что предусмотрела природа, — отметил Игорь Ардалионович.
О рисках беременности в старом возрасте
Лучший возраст для беременности — до 35 лет, но что же делать старым женщинам? Перейдя определенную грань в возрасте, зачать позднего ребенка естественным образом могут лишь единицы. В этом случае можетпомочь ЭКО, хотя и эта методика не дает пожилой женщине 100% шанса на беременность. Но основная проблема поздней беременности не проблемы с зачатием, а возрастные осложнения, вот почему многие страны установили для ЭКО ограничение по возрасту. В Австралии не делают ЭКО после 50 лет.
Считается, что женщины с поздней менопаузой имеют более низкий риск сердечно-сосудистых заболеваний, остеопороза и деменции, чем те, кто утратил репродуктивные функции раньше. Но значит ли это, что пройти ЭКО, а затем выносить и родить ребенка в позднем возрасте, даже при поздней менопаузе, безопасно? Существуют ли другие риски и осложнения, связанные с беременностью и родами в 50, 60 или даже 40 лет?
Австралийские ученые подсчитали, что на каждую 1000 родов приходится как минимум один случай рождения ребенка женщиной 45 лет и старше. Этот показатель постоянно растет по мере появления новых технологий, в том числе процесс ускорили новые возможности проведения ЭКО сдонорской яйцеклеткой.
Главный вопрос, который почему-то меньше всего волнует возрастных пациенток, решившихся на ЭКО, каковы риски по возрасту при беременности. И вопрос отнюдь не праздный. Вот, что говорит статистика:
- Женщины в возрасте старше 30 лет в два раза чаще страдают от опасного для жизни повышения давления (преэклампсии) во время беременности, чем женщины, зачавшие до 30 лет (5% по сравнению с 2%) и имеют в два раза больше шансов получить гестационный диабет (5-10 % по сравнению с 1-2,5%).
- Более половины женщин в возрасте старше 40 лет не могут родить самостоятельно и проходят через кесарево сечение, что опять-таки влияет на здоровье.
- Увеличение возраста матери повышает вероятность смерти во время беременности или во время родов. Матери в возрасте от 50 лет имеют в шесть раз больший риск умереть в течение шести недель после рождения ребенка из-за осложнений, связанных с послеродовым кровотечением, чем молодые роженицы.
- Матери в возрасте старше 40 лет более чем в два раза чаще сталкиваются с мертворождением. У них выше и риски выкидыша.
- Дети, рожденные от матерей старшего возраста в 1,5-2 раза чаще рождаются недоношенными (до 36 недель) и с низким весом. Низкий вес при рождении и недоношенность несут непосредственные риски для детей, в том числе проблемы, связанных с развитием легких, а также ожирением и диабетом в зрелом возрасте.
Беременность несет дополнительный стресс и нагрузку на сердце и кровеносные сосуды, что повышает вероятность инсульта в позднем возрасте.
Врачи обязательно предупреждают женщин в возрасте обо всех рисках, связанных с беременностью, однако желающих сделать ЭКО после 40 лет становится все больше. Понять таких пациенток можно — инстинкт материнства и страстное желание иметь ребенка гораздо выше ценности собственного здоровья и даже жизни. Поэтому история с Ханной Браун не единственная в своем роде.
Совсем недавно мы рассказывали оНаоми Гринь, ставшей матерью в 51 год. Она забеременела пройдя ЭКО несколько раз, при этом риск по ее здоровью был настолько высок, что многие клиники отказывались делать процедуру. Женщина попала в аварию, прошла операции и преодолела тяжелые заболевания, и все-равно не остановилась в своем желании иметь детей.
ЭКО с применением яйцеклеток женщины с диагнозом бесплодие
Суть экстракорпорального оплодотворения заключается в искусственном введении оплодотворенной яйцеклетки в матку женщины. Для получения ее половых клеток, которые необходимы для зачатия, проводится пункция яичников. Из этого следует, что возможность проведения ЭКО зависит от овуляторного запаса женщины. С возрастом количество ооцитов сокращается, поэтому сложно получить эмбрионы, пригодные к посадке. Однако даже одна здоровая яйцеклетка увеличивает шансы на зачатие малыша и успешное проведение ЭКО. Среди многочисленных преимуществ использования собственных ооцитов для ЭКО следует выделить:
- возможность проводить процедуру каждый месяц один раз;
- сводится к минимуму вероятность зачатия двойни или тройни;
- отсутствие осложнений из-за приема гормональных медикаментов;
- доступную стоимость процедуры.
К минусам использования собственных ооцитов для ЭКО относят:
- повышается риск попустить период созревания ооцита;
- увеличивается шанс зачать ребенка с низкокачественной яйцеклеткой;
- подходит только тем женщинам, у которых есть активные и плодотворные яйцеклетки.
Возраст женщины – это важный фактор, от которого зависит результат проведения искусственного оплодотворения. Процентное отношение женского возраста и вероятности зачатия выглядит таким образом:
- женщины до 35 лет беременеют в 40% случаях;
- до 40 лет проведение ЭКО является успешным в 20-30% случаев;
- после 40 – от 5 до 12%.
Однако не стоит забывать о том, что успех во многом зависит и от других факторов. Для этого проводится полное медицинское обследование и сдается множество анализов. Проводить ЭКО с применением собственных яйцеклеток можно женщинам до 43 лет. При неоднократных попытках может наступить долгожданная беременность. При диагнозе бесплодие следует обращаться за медицинской помощью и не дожидаться пикового возраста, так как даже после первичного проведения ЭКО можно успешно зачать малыша. Следует помнить о том, что у большинства женщин к 35 годам исчерпывается ресурс собственных яйцеклеток, поэтому они пользуются донорскими клетками.
Подготовка к процедуре ЭКО
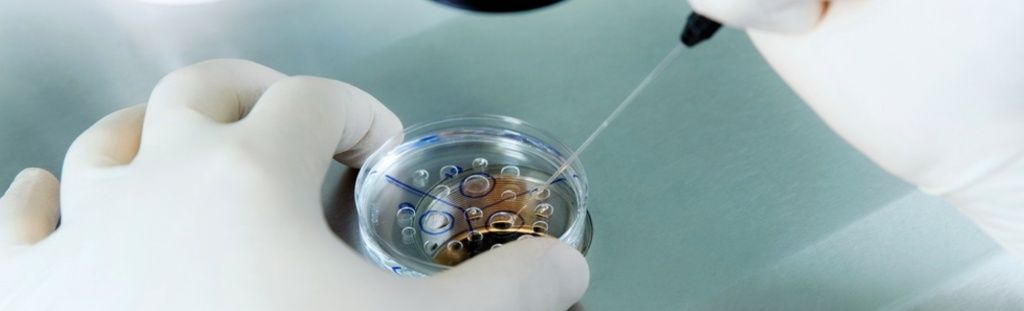
- Отказаться от вредных привычек. Курение, употребление алкоголя и психоактивных препаратов негативно влияет на весь организм. В том числе на репродуктивную систему. В сигаретах, спиртных напитках, наркотиках содержится целый комплекс веществ, вызывающих клеточные мутации, интоксикацию и иные негативные последствия для здоровья. Даже в небольших дозах они способны нанести вред репродуктивной системе и снизить вероятность успешного зачатия. Более того, у женщин вредные привычки вызывают патологии, которые даже после наступления беременности провоцируют аномалии плода или делают невозможным вынашивание и рождение ребенка.
- Проверить вес тела. Недостаточная или избыточная масса нарушают нормальную работу как мужской, так и женской репродуктивной системы, отрицательно сказываются на качестве половых клеток. Для успешного оплодотворения необходимо контролировать индекс массы тела. Высчитать его можно, разделив вес (в кг) на квадрат роста (в м2) – допустимый интервал составляет 19-30 кг/м2. При выходе за пределы этих значений ЭКО лучше перенести до тех пор, пока индекс массы тела не вернется к нормальным значениям. Также необходимо пройти медобследование, чтобы выявить возможные эндокринные, психические и другие патологии, спровоцировавшие проблемы с весом.
- Придерживаться принципов здорового питания. Для успешного зачатия оба родителя должны получать весь комплекс питательных веществ – белки, жиры, витамины, углеводы, жирные кислоты и т. д. Поэтому перед ЭКО противопоказано соблюдение строгих и монодиет, употребление продуктов с большим количеством пищевых добавок, заменителей, растительных трансжиров. Рекомендуется включить в рацион свежие овощи и фрукты, морскую рыбу, запеченное или приготовленное на пару нежирное мясо (курицу, говядину), кисломолочные продукты.
- Принимать витаминно-минеральные комплексы. В период беременности и вынашивания плода женскому организму необходимы такие витамины, как В6 и В12, фолиевая кислота – без них возрастает вероятность развития детских патологий у плода. Также полезно увеличить потребление кальция, цинка, магния, фосфора, железа и других минералов. Точную дозировку должен назначить врач-диетолог, так как гипервитаминоз также может быть опасен для матери и ее ребенка, как и недостаток биологически-активных веществ.
- Вести активный образ жизни. Обоим будущим родителям рекомендуется увеличить физическую активность – это укрепляет организм и помогает справиться со стрессом. Однако, для женщины в период проведения ЭКО противопоказаны большие нагрузки, поэтому лучше выполнять легкие упражнения по 30-40 минут в день 3-4 раза в неделю. Хорошо подойдет легкий бег, пилатес, йога или простая прогулка на свежем воздухе.
- Сделать прививки. Некоторые бактериальные и вирусные инфекции (герпес, грипп, краснуха и т. д.) в пренатальный период способны вызвать генетические отклонения у плода. Перед ЭКО женщине необходимо пройти обследования на эти заболевания и, при отсутствии иммунитета к ним, сделать прививки. Также, при наличии хронических заболеваний, рекомендуется проконсультироваться с врачом, чтобы он скорректировал курс лечения и предложил наиболее оптимальный протокол ЭКО с учетом всех рисков для матери и ребенка.
- Ограничить сексуальную активность. Подготовка к ЭКО не оказывает значительного влияния на половую жизнь будущих родителей. Однако, им обоим стоит отказаться от всякой сексуальной активности за 3-4 дня до пункции фолликулов и в течение 7 дней после экстракорпорального оплодотворения. Это необходимо для получения достаточного количества спермы у мужчин и повышения вероятности успешного закрепления эмбриона в матке.
Полный перечень всех рекомендаций индивидуален и зависит от возраста будущих родителей, состояния их здоровья и многих других факторов. Поэтому перед процедурой ЭКО им обоим нужно проконсультироваться с врачом – только он может назначить все необходимые меры, повышающие шансы на успешное наступление беременности.
Количество выделенных квот в 2020 году
Что такое квота на ЭКО? Это бюджетные средства, выделяемые государством на реализацию программы. В рамках осуществляемой социальной политики с целью улучшения демографической ситуации в стране федеральная квота на ЭКО ежегодно увеличивается. В 2019 году это число составило 78 000. Количество клиник репродуктивной медицины и их возможности не одинаковы в разных субъектах РФ. На данный момент на региональном уровне ограничения существуют лишь в нескольких субъектах. Узнать о квоте на ЭКО в Санкт-Петербурге и других регионах можно в региональных департаментах здравоохранения.
Как происходит ЭКО-оплодотворение?

«Экстракорпоральный» в переводе с латинского означает «вне тела». То есть ЭКО происходит не в организме будущей матери, а в лабораторных условиях или, как говорят в народе, «в пробирке». Процедура может существенно различаться в зависимости от особенностей организмов обоих родителей, их возраста, причины бесплодия и других факторов, но ее общая схема включает следующие этапы:
- Подготовку. Задача на этом этапе – определить причины, по которым семейная пара не может иметь детей, а также степень готовности женского организма к нагрузкам, вызываемым экстракорпоральным оплодотворением. Для этого половые партнеры проходят цикл диагностических процедур. Обследования и анализы при ЭКО различаются в зависимости от конкретной ситуации, но «золотой стандарт» включает гинекологический осмотр, лабораторные исследования мочи и крови (на гормоны, инфекции, резус-фактор и т. д.), мазка из влагалища и/или цервикального канала, УЗИ, электрокардиограмму (ЭКГ), спермограмму (для мужчин). По результатам диагностики врач определяет причины бесплодия, наиболее эффективную стратегию ее преодоления и другие аспекты будущего искусственного оплодотворения.
- Стимуляцию яичников. При естественной беременности оплодотворяется 1-2 яйцеклетки – именно столько выделяют яичники женщины во время ежемесячной овуляции. Чтобы максимизировать шансы на успешное зачатие при лечении бесплодия методов ЭКО, необходимо увеличить их количество за 1 менструальный цикл. Для этого женщине назначается курс гормональных препаратов, которые ускоряют развитие фолликулов в яичниках. Продолжительность стимуляции, виды лекарств выбираются врачом с учетом общего состояния пациентки, чувствительности ее организма к гормонам и т. д.
- Пункцию и культивирование. После созревания достаточного количества яйцеклеток в яичниках их извлекают с помощью специальной иглы с катетером. Ее вводят во влагалище, прокалывают заднюю стенку и каждый из фолликулов, содержимое которых вместе с созревшими ооцитами откачивается в специальный контейнер. Полученный генетический материал отдается на проверку, после чего в специальном инкубаторе яйцеклетки смешиваются с заранее подготовленной спермой полового партнера пациентки или донора. Оплодотворенные при ЭКО яйцеклетки проходят дополнительный отбор, а самые жизнеспособные в инкубаторе развиваются до стадии бластоцисты в течение 5-6 дней.
- Пересадку эмбрионов. Развившиеся до нужной стадии зародыши пересаживаются в матку пациентки с помощью катетера через естественные половые пути. Как правило, за одну попутку подсаживаются 1-2 эмбриона, чтобы избежать много плодной беременности. После пересадки пациентке назначается поддерживающая гормональная терапия, призванная повысить шансы на успешную имплантацию зародышей.
После ЭКО пациентка также проходит курс диагностических обследований, цель которых – установление факта успешного зачатия, а также профилактика возможных осложнений. В частности, проводится анализ крови на ХГЧ, являющийся одним из основных показателей беременности, ультразвуковое исследование, а также коагулограмма для оценки фактора свертываемости крови, который у женщин после экстракорпорального оплодотворения повышен из-за гормональной терапии.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу