Энцефалопатия
Содержание:
- Основные рекомендации
- Виды крапивницы
- Медицинское наблюдение за ребенком на первом году жизни
- Анализы и лабораторные исследования
- Лечение крапивницы
- Симптомы
- Как долго длится кашель?
- Часто задаваемые вопросы
- Купи и носи?
- Виды
- В чем опасность
- Что делать при рвоте
- Как нормализовать нарушенный цикл?
- Чего ожидать во время планового визита к стоматологу?
- Как часто следует посещать акушер-гинеколога
Основные рекомендации
Несмотря на широкие возможности массажа, перед курсом следует ознакомиться с основными правилами проведения:
- Выполнять через полчаса после еды или за 40 минут до кормления.
- Кожа малыша должна быть сухая и чистая.
- Не желательно проводить процедуру прямо перед сном.
- Ребенок должен быть спокоен, не плакать и не кричать.
Простые движения можно выполнять дома самостоятельно. Главное следить за комфортом младенца, не допуская напряжения или беспокойства. Поглаживания выполняются сверху вниз, по направлению тока крови. Правильным действиям может обучить ваш участковый педиатр. Лечебный и общеукрепляющий массаж лучше доверить профессионалам.
Важно: до 3 месячного возраста массажу не подвергаются области подмышек, родничка и внутренняя поверхность бедра. Массаж для малышей не обязательно назначается врачом
Можно записаться на оздоровительный курс без специальных показаний, особенно важна процедура для недоношенных младенцев и детей, рожденных путем кесарева сечения
Массаж для малышей не обязательно назначается врачом. Можно записаться на оздоровительный курс без специальных показаний, особенно важна процедура для недоношенных младенцев и детей, рожденных путем кесарева сечения.
Виды крапивницы
|
|
|
|
|
|
Существует несколько классификаций крапивницы.
1. По времени:
-
острая – длится до 6 недель;
-
хроническая – более 6 недель.
2. По природе:
-
аллергическая (иммунная) – реализуется через развитие иммунной реакции, часто сочетается с другими аллергозаболеваниями (бронхиальная астма, ринит, конъюнктивит, дерматит и т.д.);
-
неаллергическая – через прямое высвобождение гистамина.
3. По причине:
— аллергическую крапивницу могут вызвать:
-
продукты питания;
-
прием лекарственных препаратов;
-
аллергены насекомых (инсектная аллергия);
-
пыльцевые аллергены.
— неаллергическая форма заболевания возникает из-за прямого влияния на тучную клетку:
-
физических факторов – таких, как холод, тепло, ультрафиолет, радиация, вибрация, сдавливание;
-
химических (провоцирующими факторами являются растворители, кислоты, щелочи и другие химические вещества);
-
некоторых лекарственных средств, например, аспирина;
-
инфекционных агентов – вирусов (аденовирусов, вируса Эпштейна-Бара, энтеровирусов), стрептококков, гельминтов, Helicobacter pylori;
-
при системных и других хронических заболеваниях (ревматоидный артрит, системная красная волчанка);
-
при резком увеличении уровня гистамина и других активных веществ в крови из-за большого употребления в пищу продуктов с их высоким содержанием: баклажаны, консервы, орехи, бананы, шоколад и другие.
Возможна также наследственная, психогенная, а также идиопатическая крапивница (так называют заболевание, причину которого установить не удалось).
Большое разнообразие факторов и схожие механизмы развития отдельных видов затрудняют поиск причины. Чаще всего для этого необходима помощь специалиста.
Медицинское наблюдение за ребенком на первом году жизни
|
Возраст |
Врачи специалисты |
Исследования и анализы |
|
Новорожденный |
Педиатр |
* Проводится неонатальный скрининг на выявление патологий: врожденного гипотиреоза, муковисцидоза, фенилкетонурии, галактоземии и адреногенитального синдрома * Аудиологический скрининг |
|
1 месяц |
Педиатр Офтальмолог (окулист) Детский хирург Детский невролог Детский стоматолог |
* УЗИ органов брюшной полости и почек * УЗИ тазобедренных суставов * Эхокардиография * Нейросонография * Аудиологический скрининг |
|
2 месяца |
Педиатр |
* Общий анализ крови (ОАК) * Общий анализ мочи (ОАМ) |
|
3 месяца |
Педиатр Травматолог-ортопед |
Аудиологический скрининг |
|
С 4 месяца до 11 месяцев |
Педиатр — 1 раз в месяц |
Исследования и анализы не проводятся |
|
12 месяцев |
Педиатр Детский хирург Невролог Оториноларинголог (ЛОР) Травматолог-ортопед |
ОАК, ОАМ, электрокардиография (ЭКГ) |
Анализы и лабораторные исследования
С самого зачатия и до родов для беременной необходима сдача анализов, многие из которых помогают выявить на ранних стадиях врожденные дефекты и патологии в развитии плода. Цели и сроки прохождения анализов разные:
- Анализ крови на самой ранней стадии беременности проводится с целью выявления рисков рождения ребенка с генетическими дефектами.
- Анализ крови после взятия на учет до 12-ой недели беременности. Это исследование направлено на обнаружение анемии, не соответствие группы крови у будущих родителей (резус-конфликта), сахарного диабета и скрытые инфекции.
- УЗИ на 12 неделе поможет установить точный срок для планируемых родов.
- Анализы первого триместра проводятся для того, чтобы на ранних сроках выявить риски развития синдрома Дауна.
- Раннее исследование систем на УЗИ на 13-17 неделе помогают выявить патологии и дефекты развития плода.
- Анализы второго триместра, проводимые на 16-20 неделе, ставят целью выявление синдрома Дауна и других отклонений в развитии головного мозга.
- УЗИ на 19-25 неделе необходимо для обширного исследования систем плода.
- Анализ крови на 24-28 неделе беременности способствует диагностике анемии и проверке антител на резус-фактор.
- УЗИ третьего триместра проводится для наблюдения за развитием и положением плода.
- После поставленного срока родов проводятся процедуры УЗИ и монитор плода каждые 2-3 дня для того, чтобы удостовериться в нормальном протекании беременности.
Лечение крапивницы
Базовое лечение крапивницы строится на одних и тех же принципах, независимо от причины ее появления, и включает в себя:
-
устранение фактора, который вызвал крапивницу: гипоаллергенная диета, отмена лекарственного препарата, спровоцировавшего аллергическую реакцию, предупреждение действия физических факторов;
-
медикаментозную терапию.
Для снятия острого состояния применяют кортикостероиды (дексаметазон), антигистаминные препараты 1 поколения с быстрым действием.
Дезинтоксикационная терапия проводится с применением специальных инфузионных растворов.
При тяжелом обострении или присоединении отека гортани пациентов госпитализируют.
После того, как состояние стабилизировалось, возможно амбулаторное лечение с применением антигистаминных препаратов 2 и 3 поколения, седативных средств.
Лечение основного заболевания.
На приеме врач порекомендует вам профилактические меры для предупреждения обострений, прогрессирования крапивницы и возникновения ее осложнений.
Симптомы
Главным характерным признаком невралгии тройничного нерва является приступообразная боль. Она наступает внезапно и по своей интенсивности и скорости распространения напоминает удар электрическим током. Обычно интенсивное болевое ощущение вынуждает пациента замереть на месте в ожидании облегчения. Приступ может длиться от нескольких секунд до 2-3 минут, после чего наступает период затишья. Следующая волна боли может прийти в течение нескольких часов, дней, недель или месяцев.
Со временем длительность каждого приступа невралгии увеличивается, а периоды затишья сокращаются вплоть до развития непрерывной ноющей боли.
Провоцирующим фактором выступает раздражение триггерных точек:
- губы;
- крылья носа;
- область бровей;
- средняя часть подбородка;
- щеки;
- область наружного слухового прохода;
- ротовая полость;
- височно-нижнечелюстной сустав.
Человек нередко провоцирует приступ при выполнении гигиенических процедур (расчесывание волос, уход за полостью рта), при жевании, смехе, разговоре, зевоте и т.п.
В зависимости от места поражения боль захватывает:
- верхнюю половину головы, висок, глазницу или нос, если затронута глазная ветвь нерва;
- щеки, губы, верхнюю челюсть – при поражении верхнечелюстной ветви;
- подбородок, нижнюю челюсть, а также зону впереди уха – при невралгии нижнечелюстной ветки.
Если поражение затронуло все три ветки или сам нерв до его разделения, боль распространяется на соответствующую половину лица целиком.
Болевые ощущения сопровождаются другим нарушениями чувствительности: онемением, чувством покалывания или ползанья мурашек. С пораженной стороны может отмечаться гиперакузия (повышенная слуховая чувствительность).
Поскольку тройничный нерв содержит не только чувствительные, но и двигательные пути передачи импульсов, при невралгии наблюдается соответствующая симптоматика:
- подергивание мимической мускулатуры;
- спазмы мускулатуры век, жевательных мышц;
Третья группа проявлений невралгии – это трофические нарушения. Они связаны с резким ухудшением кровообращения и оттока лимфы. Кожа становится сухой, начинает шелушиться, появляются морщины. Наблюдается локальное поседение и даже выпадение волос в пораженной области. Страдает не только волосистая часть головы, но и брови с ресницами. Нарушение кровоснабжения десен приводят к развитию пародонтоза. В момент приступа пациент отмечает слезотечение и слюнотечение, отечность тканей лица.
Постоянные спазмы мышечных волокон с больной стороны приводят к асимметрии лица: сужению глазной щели, опущению верхнего века и брови, перемещению уголка рта вверх со здоровой стороны или опущение с больной.
Сам пациент постепенно становится нервным и раздражительным, нередко ограничивает себя в еде, поскольку жевание может стать причинной очередного приступа.
Как долго длится кашель?
Для оценки клинического развития заболевания важно определить характер кашля. Он может быть острым, затяжным и хроническим
Острым считается кашель, если он присутствует менее трех недель. Такой кашель, как правило, сопровождает развитие острых заболеваний органов дыхания и служит для освобождения дыхательных путей от мокроты. Острый кашель обычно носит постоянный характер; то есть пока человек болеет, он кашляет, а снижение остроты приступов и прекращение кашля говорит о выздоровлении. Если же кашель через какое-то время возвращается снова, то речь идёт уже о затяжном кашле. Затяжным считается кашель, длящийся от 3-х недель до 3-х месяцев. Подобный кашель (месяц и дольше) означает, что заболевание, его вызывающее, развивается медленно и тяготеет к переходу в хроническую форму. Если кашель не оставляет человека более 3-х месяцев, его квалифицируют как хронический. При хроническом кашле периоды обострения чередуются с периодами ремиссии (когда кашель отсутствует). Также для хронического кашля характерна фиксация – возникновение кашля в определенное время суток. Хронический кашель – это тревожный симптом, поскольку обычно является признаком серьёзных заболеваний. Постоянный кашель теряет свою полезную функцию и сам может быть причиной развития некоторых патологий.
Часто задаваемые вопросы
Организации в Санкт-Петербурге, в которых можно проверить слух вашего малыша
- Детский городской сурдологический центр. ул. Есенина, дом 26, к.4. Телефон: 338-02-03 dgsc.kzdrav.gov.spb.ru
- Санкт-Петербургский педиатрический медицинский университет, сурдологический кабинет. Литовская ул., 2 Телефон: 8-950-037-51-90 или 331-00-45
- Санкт-Петербургский НИИ уха, горла, носа и речи. Бронницкая ул., 9, Телефон: 316-45-79, 495-36-71, 8-911-245-00-54
- On-line оценка слухового поведения ребенка раннего возраста (возраст от рождения до 2х лет) http://usharik.ru/site/anketa2.php
Результат аудиологического скрининга
При отсутствии «эха» ни в коем случае нельзя сразу говорить о тугоухости.
Причинами отсутствия «эха» могут быть:
- наличие послеродовых масс в наружном слуховом проходе;
- заболевания среднего уха;
- наличие истинной патологии слуховой системы.
Если «эхо» не зарегистрировано, то Вашему малышу следует повторить проверку слуха в возрасте 1 мес. в поликлинике или территориальном центре реабилитации слуха.
Этапы нормального развития слуха и речи в первые 2 года жизни
| Возраст | Этапы развития слуха |
|---|---|
| 0-3 мес. | вздрагивает от громких звуков оживляется или успокаивается на голос матери |
| 4-5 мес. | поворачивает голову в сторону звучащей игрушки или голоса, гулит с разной интонацией |
| 6-10 мес. | реагирует на свое имя, произносит отдельные слоги /па/, /ба/, /ма/ |
| 8-10 мес. | начинает произносить разные согласные, последовательности слогов начинает понимать простые слова «нет», «пока» |
| 10-12 мес | понимает простые просьбы (Где мама? Где мячик?) повторяет звуки и простые слова за взрослым по просьбе показывает знакомые предметы |
| 1 год | произносит сам первые слова, реагирует на музыку ритмичными движениями |
| 1.5 года | выполняет простые инструкции (стой, нельзя, дай лялю) регулярно пользуется 10 или более словами |
| 2 года | прибегает, когда вы зовете из соседней комнаты по просьбе показывает различные части тела использует двухсловные фразы типа «мама дай!», «киса пить» |
Слух не всегда остается нормальным и со временем может ухудшаться.
Если у вас есть сомнения, хорошо ли ваш малыш слышит и понимает речь, то незамедлительно обратитесь к врачу и проверьте слух вашего ребенка.
Как проводится аудиологический скрининг
Для проверки слуха используется быстрый, безболезненный и абсолютно безопасный для здоровья малыша способ. Слух проверяется на 3-4 день после рождения ребенка методом вызванной отоакустической эмиссии. Обследование проводится во сне. В ухо ребенка вставляется маленький зонд, через который подается звук. Здоровое, слышащее ушко отвечает «эхом» на этот звук.
Зачем проводится аудиологический скрининг
Первые три года жизни ребенок учится слушать и говорить. Если малыш плохо слышит, то он будет плохо понимать речь или совсем не сможет ее понимать. Из-за этого трудно научиться говорить. С глубокими потерями слуха рождается примерно 1 ребенок из 1000. В прошлые годы для такого ребенка был бы закрыт мир звуков и полноценной жизни, у него бы не было речевого общения, социальной адаптации. Сегодня появились новые возможности ранней диагностики слуха и слухо-речевого развития слабослышащих детей.
При своевременно начатой программе помощи дети со сниженным слухом мало чем отличаются от сверстников. Они ходят в обычные детские сады и школы, учатся играть на музыкальных инструментах, изучают иностранные языки.
Однако, программа помощи наиболее эффективна, если она начата в первые месяцы жизни малыша.
Именно поэтому все новорожденные должны пройти проверку слуха сразу после рождения.
Купи и носи?
Коррекция слуха не заканчивается протезированием, а начинается с него. Слуховой аппарат – это инструмент, который позволяет человеку слышать речевые и неречевые звуки. Если вы просто купите скрипку, но не будете учиться играть на ней, скрипача из вас не выйдет. Точно так же человеку приходится учиться различать звуки, понимать речь, говорить. Что для этого понадобится?
- Настроечные сессии. После всестороннего обследования, постановки диагноза и подбора слуховых аппаратов их необходимо настроить под особенности потери слуха и потребности пациента. Корректировать настройки нужно периодически, приблизительно раз в 6 месяцев.
- Реабилитация или абилитация. После всех этих манипуляций понадобятся занятия со специалистами по слухоречевой реабилитации – сурдопедагогом, логопедом, дефектологом и т. д.
- Динамическое наблюдение. В течение всей жизни вы будете находиться под наблюдением врача-сурдолога, чтобы он следил за тем, как развивается заболевание и прогрессирует.
Да, это не самый простой путь, но возможность слышать, понимать, говорить и жить полноценной жизнью того стоит. Согласны?
Коррекция слуха дает возможность наслаждаться жизнью в полной мере
Виды
Врачи выделяют врожденную и приобретенную энцефалопатию. Первая возникает на фоне неправильного течения беременности или родов и, зачастую, развивается еще во время пребывания плода в утробе матери. Ее признаки обнаруживаются сразу после родов или появляются в первые недели жизни. Диагностикой и лечением этого состояния занимаются неонатологи и педиатры.
Приобретенная энцефалопатия встречается уже во взрослом возрасте. Она подразделяется на несколько видов в зависимости от причины гибели нейронов:
- посттравматическая: возникает на фоне перенесенной черепно-мозговой травмы; зачастую, развивается уже через несколько лет после нее и нередко приводит к тяжелым расстройствам психики;
- токсическая: связана с острым или хроническим отравлением организма алкоголем, ядами, наркотическими препаратами, лекарственными средствами, солями тяжелых металлов и т.п.; нередко в рамках этого вида отдельно выделяют алкогольную энцефалопатию;
- метаболическая: связана с нарушением обмена веществ в организме; выделяют следующие подвиды патологии:
- печеночная: возникает при поражении печени или желчевыносящих путей;
- уремическая: связана с нарушением работы почек;
- диабетическая: является одним из частых осложнений сахарного диабета, возникает на фоне стойкого нарушения микроциркуляции и повышения вязкости крови;
- аноксическая: развивается после перенесенной клинической смерти и связана с кислородным голоданием головного мозга с последующим развитием «метаболической бури»;
- синдром Гайе-Вернике: энцефалопатия, вызванная дефицитом витамина В1;
- панкреатическая: является осложнением воспаления поджелудочной железы;
- гипогликемическая: возникает на фоне резкого снижения глюкозы крови;
- дисциркуляторная: связана с нарушением циркуляции крови в сосудах головного мозга; различают несколько форм патологии:
- атеросклеротическая: развивается из-за атеросклероза и утолщения стенок сосудов;
- гипертоническая: связана со стойким повышением артериального давления;
- венозная: возникает из-за нарушения венозного оттока крови.
В зависимости от скорости развития процесса выделяют энцефалопатию острую и хроническую. Первая может развиться в течение нескольких дней или часов, чаще возникает на фоне сильной интоксикации, травмы, инфекционного процесса. Хронический процесс может протекать годами и десятилетиями.
В чем опасность
Общая анестезия крайне редко вызывает осложнения. Особенно, если анестезиолог опытный и внимательно относится к подготовке. Но иногда случаются реакции, которые сложно предсказать.
Аллергическая реакция. Ее нельзя предусмотреть заранее, но если ребенок склонен к аллергии, то анестезиолог может ввести лекарства от аллергии перед началом манипуляции, чтобы уменьшить риски. В операционной должны быть необходимые препараты для лечения этого осложнения.
Злокачественная гипертермия. Это крайне редкое наследственное состояние, 1 случай на 3–15 тысяч наркозов. При ней нельзя использовать некоторые миорелаксанты и газовые анестетики. Чтобы уменьшить риск этого осложнения, анестезиолог должен знать, если у ребенка или его родственников была какая-то реакция на предыдущие наркозы.
Нарушения сердечного ритма редко встречаются у детей. Они могут быть связаны с реакцией на препараты для наркоза. Чтобы снизить вероятность, до плановой операции ребенку нужно обязательно записать ЭКГ. Возможно потребуется консультация кардиолога, если на ЭКГ будет что-то не так. Во время операции анестезиолог следит за сердечной деятельностью с помощью монитора, на котором, в том числе, записывается ЭКГ.
Проблемы с дыханием возможны если используются препараты, угнетающие дыхание или у ребенка есть хронические заболевания легочной системы. В таком случае анестезиолог может принять решение о вентиляции легких во время операции, чтобы снизить риски.
Что делать при рвоте
 Что делать при рвоте
Что делать при рвоте
Предвестником рвоты является тошнота. Если вас тошнит, попробуйте открыть окно (увеличить приток кислорода), выпить немного подслащенной жидкости (это успокоит желудок), принять сидячее или лежачее положение (физическая активность усиливает тошноту и рвоту). Можно рассосать таблетку валидола. Если вас укачивает в дороге, возьмите с собой и рассасывайте в пути леденцы. Это поможет предотвратить рвоту.
Что делать во время приступа рвоты
Во время приступа важно исключить попадание рвотных масс в дыхательные пути. Больной во время рвоты ни в коем случае не должен лежать на спине
Не оставляйте без присмотра маленьких детей, если у них может быть рвота. Пожилому или ослабленному человеку необходимо помочь повернуться на бок, головой к краю кровати, поставить перед ним таз.
Что делать после приступа рвоты
После приступа надо промыть рот холодной водой. Если больной сам этого сделать не может, надо смочить кусок марли в содовом растворе и протереть ему рот.
Сразу после приступа можно выпить лишь несколько глотков воды, и то, если в рвотных массах не было крови. Попить как следует можно лишь через 2 часа, а есть – лишь через 6-8 часов после приступа. Пища должна быть диетической, щадящей; лучше всего – каша на воде, рис, нежирный суп.
При повторяющихся приступах рвоты возможно обезвоживание организма. Поэтому необходимо пить специальный раствор, восстанавливающий водно-электролитный и кислотно-щелочной баланс.
Как нормализовать нарушенный цикл?
Многие считают, что если основная причина сбоя менструального цикла – гормональная, то и лечить ее придется приемом гормонов. Однако это не так. Общих рекомендаций здесь быть не может, каждый случай – особенный.
При повышенном уровне пролактина, как правило, эффективны препараты с экстрактом витекса. Он мягко корректирует гормональный фон, воздействуя на гипофиз, и снижает повышенный синтез пролактина, выравнивая соотношение с другими гормонами до нормального. При этом витекс не влияет на уровень пролактина при нормальной работе гормональной системы, то есть при его приеме не следует бояться, что пролактин станет ниже нормальных значений.
При хронических стрессах помимо экстракта витекса обязательно назначаются витамины группы В – они участвуют в синтезе эстрогенов и поддержании их уровня, а также придают сил, восстанавливают эмоциональный фон.
В качестве комплекса витекса с витаминами хорошо себя зарекомендовал Прегнотон. Он достоверно снижает уровень пролактина и помогает нормализовать цикл в случае нарушений, вызванных стрессами или гиперпролактинемией.
Если причиной нарушения цикла стал хронический воспалительный процесс, специалист пропишет курс антибиотиков.
Если дело в пониженной или повышенной массе тела, гинеколог может отправить на консультацию к диетологу для коррекции рациона и к эндокринологу, чтобы проверить, не являются ли отклонения в весе результатом других, более серьезных проблем.
После или даже одновременно с устранением основной причины нарушения цикла врач дает назначения, которые помогут восстановить нормальную работу репродуктивной системы. Рекомендации могут включать коррекцию питания, прием витаминных комплексов, изменение условий труда и образа жизни и т.д.
В этот период показан прием уже упомянутого комплекса Прегнотон, который улучшает кровообращение в органах малого таза и состояние эндометрия, уменьшает последствия воспалительных процессов и способствует восстановлению менструального цикла.
Важно помнить, что для нормализации цикла даже после устранения причины, вызвавшей сбой, может потребоваться 3–6 месяцев. Все это время важно соблюдать рекомендации врача
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИЭКСПЕРТОВ.
Чего ожидать во время планового визита к стоматологу?
Стоматологический осмотр — это систематическое обследование, в ходе которого врач тщательно оценивает состояние полости рта и челюстно-лицевой области с целью выявления кариеса, болезней пародонта, новообразований и других заболеваний.
Этапы обследования включают в себя оценку:
- Лицевой области и шеи. Врач проводит тщательную пальпацию, чтобы исключить наличие увеличенных лимфатических узлов или слюнных желез, а также любых подозрительных новообразований, таких как кисты и опухоли. Также оценивается функция височно-нижнечелюстного сустава.
- Мягких тканей полости рта. Осматривается язык, внутренняя поверхность губ и щек, а также дно полости рта и нёбо. Эти области исследуются на наличие покраснения, припухлости, повреждений и новообразований. Также проводится осмотр задней стенки глотки и миндалин.
- Пародонта (околозубных тканей). Врач оценит цвет, поверхность (рельеф), форму десневых сосочков, а также признаки воспаления или кровоточивости десен. Кроме того, полость рта проверяется на наличие таких патологий, как снижение уровня десневого края, нарушение зубодесневого прикрепления, наличие пародонтальных карманов, миграция и подвижность зубов.
- Состояния зубного ряда. Оценивается анатомическая форма зубов, их цвет и поверхность, а также зубная формула. Проверяется прикус и окклюзионные контакты.
- Состояния зубов. Врач будет искать признаки кариеса, а также оценит состояние уже имеющихся пломб по следующим критериям: анатомическая форма, краевое прилегание и окрашивание, наличие вторичного кариеса. Если пациент носит несъемные или съемные протезы, проверяется их текущее состояние, функция.
По завершению обследования стоматолог обсудит с вами его результаты и, при необходимости, разработает план лечения. Кроме того, врач даст рекомендации по правильному уходу за полостью рта.
Как часто следует посещать акушер-гинеколога
Будущая мама должна осознавать необходимость обследований во время беременности, ведь от этого напрямую зависит здоровье малыша. Существуют плановые осмотры, о которых пациентку предупреждает лечащий врач. Обычно такие исследования проходят на 12-14 неделе, 18-21 и 30-32. На каждом из этих сроков берут комплексные анализы мочи, крови и проводят УЗИ. Все эти поэтапные обследования называются скринингом. Также на приеме у беременной измеряют артериальное давление, вес, обхват живота и матки. После наступления 35 недели беременности лечащего врача стоит посещать каждую неделю до наступления родов.
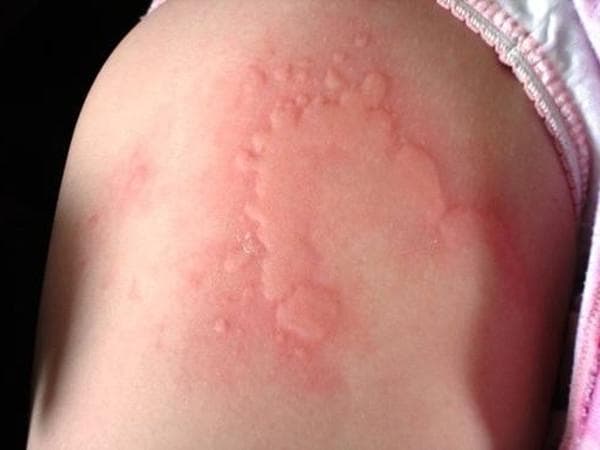 Острая крапивница
Острая крапивница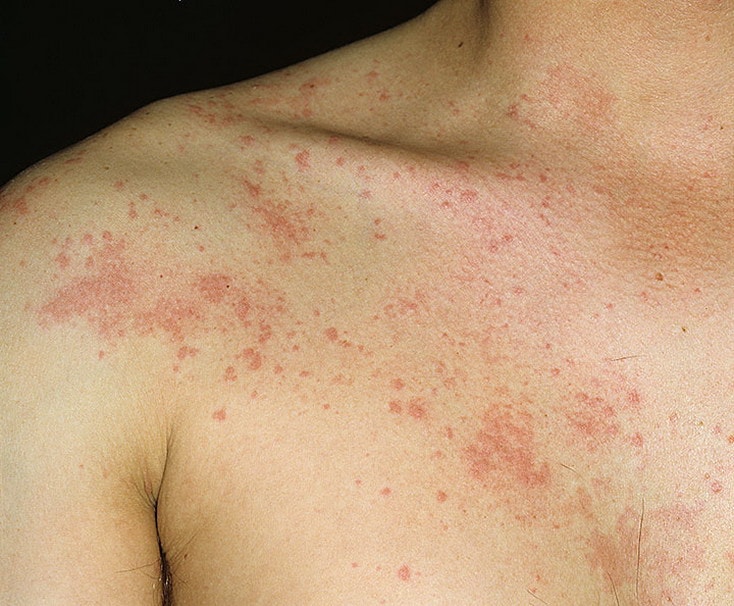 Холинергическая крапивница
Холинергическая крапивница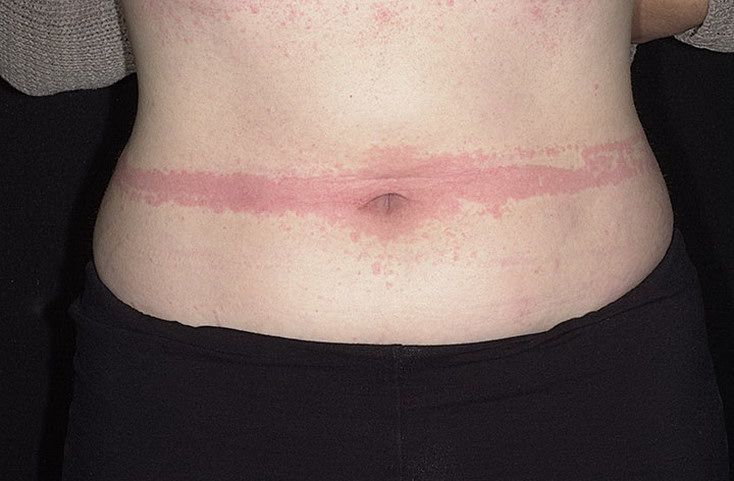 Механическая крапивница
Механическая крапивница