Переношенная беременность
Содержание:
- Сроки родов: норма
- Как избежать переношенной беременности?
- Профилактика невынашивания беременности
- Правила использования
- Проведение исследования общего состояния будущей матери при перенашивании
- Последствия для матери
- Степени перенашивания
- Еще по теме Почему перенашивают беременность
- плюсы и минусы, если ложиться в роддом заранее
- как не переходить, чем готовиться?
- Переношенная беременность
- перенашивание — это тенденция?
- Перенашивание второго?
- Перенашивание
- Перенашивание и отриц. резус-фактор
- Кто перехаживал?
- Переношенная беременность? Что делать?
- Установленный срок родов прошел. Что делать?
- А кого чаще перенашивают: мальчиков или
- беременность после 40 недель(стимулировать или нет)??
- Что делать, не хочу в патологию :((
- Тем, у кого была переношенная беременность
- Перенашивают мальчиков????
- Переношенная беременность
- Кто знает, почему некоторые раньше рожают, а кто-то перехаживает?
- Переношенная беременность
- Переношенная беременность?
- Что подразумевает планирование беременности?
- Перед родами
- Виды УЗИ при беременности
- КЛИНИКА ПЕРЕНОШЕННОЙ БЕРЕМЕННОСТИ
- Виды и причины переношенной беременности: истинная и пролонгированная, в чем разница?
- Когда появляется желтое тело?
- Практика по работе со страхами
- Что делать, если роды не наступают?
- Сроки родов: норма
- Перенашивание беременности: когда требуется госпитализация?
Сроки родов: норма
Сроки беременности были определены особенностями развития плода и составляют примерно 40 недель (что составляет 280 дней). Но только малый процент детей, около 1% рождается ровно в срок, остальные дети могут родиться раньше этого времени или позже.
Нормальными сроками считают период от 38-ой до конца 40-ой недели, но есть такие малыши, которые и к началу 41-ой недели не подают признаков скорого появления на свет. Это заставляет будущих матерей переживать – не опасно ли это в отношении здоровья и состояния крохи, не грозит ли это осложнениями для последующих родов? Когда стоит говорить о перехаживании сроков либо постановке «переношенная беременность» уже в качестве диагноза?
Как избежать переношенной беременности?

Причин, которые повышают риск перенашивания беременности, много. Наследственный фактов, когда перенашивание беременности отмечается у женщин в роду. Если у женщины в анамнезе есть факт переношенной беременности, то риск того, что последующие беременности будут переношенные, повышается. Немалую роль играет нарушение в гормональной сфере женщины. Эмоциональное напряжение, страх перед родами может тормозить начало родовой деятельности.
Профилактировать перенашивание беременности нужно ещё до зачатия. Прегравидарная подготовка — комплекс обследований, которые проходит супружеская пара минимум за 3 месяца до зачатия. Это позволяет выявить, провести терапию или коррекцию ряда факторов, которые в последующем увеличивали бы риски осложнений, как стороны матери, так и со стороны плода. Например, выявить, провести лечение с последующими контрольными анализами, подтверждающие эффективность терапии, заболевания передающегося половым путём. Или пройти курс терапии у врача диетолога при наличии ожирения. Таким образом, ещё до зачатия малыша удаётся нивелировать ряд факторов, которые способствуют перенашиванию беременности.
Это важно!
Во время беременности прислушивайтесь и придерживайтесь рекомендаций врача. Если в назначении терапии вам что-то стало непонятно, не стесняйтесь, переспросите. Вовремя проведённая терапия во время беременности – это залог снижения рисков и осложнений.
Физические нагрузки благотворно влияют на нормализацию гормонального фона, стабилизацию психо-эмоционального состояния. Укрепляют мышцы спины, промежности, живота, нормализуют сон, снижают риск перенашивания беременности. В современном обществе беременная может выбрать себе физические упражнения по душе –аквааэробика для беременных, фитнес для беременных, йога для беременных…
При занятиях физической культуры важно получить разрешения от врача акушер-гинеколога ( к сожалению, есть ряд противопоказаний, при которых физ. занятия противопоказаны), а так же удостовериться, что инструктор (тренер) имеет разрешение на работу с беременными женщинами.
Не маловажную роль в своевременном развитии родового акта играет правильное, сбалансирование питание. Недополучение или переизбыток тех или иных веществ может тормозить развитие родовой деятельности.
Есть женщины, которые панически боятся родов. Страх может возникать из-за боязни болевого синдрома, неизвестности, как всё будет протекать. Так же не редко женщины опасаются за здоровье малыша. Занятия с пренатальным психологом помогут справиться с переживаниями, приобрести уверенность в себе. Это важный аспект в физиологическом течении беременности и родах. Занятия могут быть как групповые, так и индивидуальные.
Профилактика невынашивания беременности
Ведение пациентов с невынашиванием беременности – это целый комплекс мер по снижению возможных рисков. В случае возникновения угрозы прерывания или произошедшего выкидыша необходимо обратиться к специалисту.
Важную роль в профилактике невынашивания беременности играют:
- полное обследование пары перед планируемой беременностью;
- оценка группы риска;
- исключение рисков ИЦН;
- рациональная психологическая поддержка;
- общая подготовка к беременности (прегравидарная);
- ведение беременности врачами акушерами-гинекологами, специализирующихся на иммунологических аспектах репродукции, имеющих сертификат по гемостазиологии в акушерстве и гинекологии.
На всех этапах подготовки к беременности, наши врачи готовы оказывать психологическую поддержку и всегда на связи с пациентом.
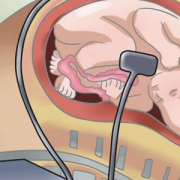
Правила использования
Контрольные исследования шейки матки у беременных проводятся в 16-18, 26-28 и 32-34 недели. По показаниям сроки могут быть изменены вплоть до проведения обследования каждые две недели. Акушерские пессарии можно устанавливать в любое время, начиная с 16 недель. После 34 недель введение РАП нецелесообразно, так как плод уже достаточно зрелый.
Удаляется пессарий с 36 по 37 недели беременности. Если роды начинаются раньше — с началом схваток.
Показания
Основные показания к установке РАП следующие.
- Короткая шейка матки. При осмотре на гинекологическом кресле и при УЗИ длина менее 25 мм, есть тенденция к открытию внутреннего зева или он открыт.
- Для профилактики. При поздних выкидышах в анамнезе, у многорожавших, при многоплодной беременности.
- В дополнение ко швам на шейке матки. При ИЦН (истмико-цервикальной недостаточности — открытии шейки матки раньше срока) часто накладывается специальный шов на шейку матки, а как подстраховка устанавливается еще и РАП.
Условия
Накануне установки пессария проводится забор влагалищного содержимого. Даже при незначительных признаках воспаления в мазках (молочница, вагиноз) РАП не устанавливается до полной санации.
На момент установки у женщины не должно быть выраженных признаков угрозы прерывания беременности — матка должна быть в нормальном тонусе. При необходимости проводится курс магнезиальной или токолитической терапии для нормотонуса.
Противопоказания
Основные противопоказания следующие:
- наличие ИППП, воспаления в шейке матки и влагалище;
- признаки угрозы выкидыша или родов;
- признаки отслойки плаценты;
- низкое и центральное предлежание плаценты;
- многоводие (до момента нормализации вод).
Методика установки
Установка РАП проводится буквально за три-пять секунд. Перед манипуляцией следует опорожнить мочевой пузырь и прямую кишку при позывах в туалет. Женщина укладывается на гинекологическое кресло. Проводится контрольный осмотр в зеркалах.
После этого пессарий обильно смазывается вазелиновым маслом (также используют другие безопасные мази). Врач постепенно вводит пессарий во влагалище, при этом женщина ощущает мгновенное давление на промежность и прямую кишку. Это самый неприятный момент.
При недостаточном расслаблении женщины или боязни боль от процедуры будет больше. После помещения пессария во влагалище он уже не ощущается так сильно. Врач может скорректировать его положение при необходимости. После установки женщина встает.
В норме беременная не должна ощущать пессарий вообще — при ходьбе, лежа или сидя. При возникновении дискомфорта необходимо уведомить врача, чтобы он подправил положение РАП. Осложнений у процедуры (при соблюдении всех показаний) нет.
После установки пессария становится невозможной нормальная половая жизнь. Женщине следует избегать перенапряжения, больше отдыхать и пребывать в горизонтальном положении.
Проведение исследования общего состояния будущей матери при перенашивании
Для окончательного решения в отношении тактики ведения родов, необходимо провести полноценное обследование беременной на предмет готовности ее к родам. Прежде всего, необходим осмотр на гинекологическом кресле с определением зрелости шейки. При наличии незрелости шеечного канала, незначительном размягчении или плотности, ее длине до 30 мм, отклонении к крестцу и закрытом внутреннем зеве решается вопрос стимуляции ее созревания.
По результатам, полученным при КТГ дополненном УЗ-сканирвоанием плода, совместно с результатами исследований мочи и крови формируется заключение. Ежедневно замеряется пульс с кровяным давлением, динамика веса, беседа с женщиной о самочувствии, что помогает оценке с учетом полученных данных о сердцебиении крохи, оценивающегося либо врачом за счет стетоскопа и прослушивания через живот, либо за счет особого фетального монитора.
Важно
Если состояние удовлетворительное, может проводиться подготовка к естественным родам со стимуляцией, либо решается вопрос о дате проведения кесарева сечения (когда прогнозы неблагоприятные).
Последствия для матери
- Во время родов возможны разрывы мягких родовых путей, лонного сочленения.
- Аномалии родовой деятельности, проявляющиеся в виде слабых или усиленных сокращений матки, дискоординаций (болезненные не продуктивные схватки при раскрывающейся шейке матки).
- Дородовое (преждевременное и раннее) излитие околоплодных вод.
- Высокий риск для экстренного и планового кесарева сечения.
- Послеродовые кровотечения в результате гипотонии и атонии матки, травматических повреждений родовых путей.
- Послеродовые инфекционные заболевания.
- Преэклампсия (гестоз). Проявляется в виде стойких отеков всего тела, артериальной гипертонии, зашкаливания белка в моче.
- Клинически узкий таз из-за невозможности крупного плода пройти по родовому каналу.
- Искусственная родостимуляция.
Степени перенашивания
Перенашивание беременности бывает трех степеней.
- I степень. Роды задерживаются на 7-10 дней. При этом речь не идет о пролонгированной беременности. Так как чуть уменьшается объем около плодных вод. При проколе околоплодного пузыря или самостоятельном их отхождении жидкость имеет беловатый цвет, а не прозрачный.
- II степень. После ПДР прошло две, три недели. При УЗИ наблюдается истончение и старение плаценты. У плода отмечается гипоксия. Окружность живота уменьшается в день на один, два сантиметра. Определяется выраженное маловодие.
- III степень. Роды запаздывают на три, четыре недели. Беременность длится уже 43-44 недели. Помимо выраженной гипоксии у плода наблюдается вторичная гипотрофия. Велик риск рождения мертвого ребенка. Количество около плодных вод сильно уменьшено.
Еще по теме Почему перенашивают беременность
плюсы и минусы, если ложиться в роддом заранее
девчата ,бывалые и не очень давайте обсудим, все плюсы и минусы если ложится на роды заранее, а то встает тут выбор передо мной и не знаю что и делать, помогайте советами
как не переходить, чем готовиться?
Беременность и роды: зачатие, анализы, УЗИ, токсикоз, роды, кесарево сечение, придание. В первую беременность я этим советом не воспользовалась — родила в конце 42-й недели.
Переношенная беременность
перенашивание — это тенденция?
перенашивание — это тенденция?. Медицинские вопросы. Беременность и роды. Беременность и роды: зачатие, анализы, УЗИ, токсикоз, роды, кесарево сечение, придание.
Перенашивание второго?
Перенашивание беременности. Чем опасна переношенная беременность и причины родились ровно в 41 неделю — и тьфу-тьфу-тьфу, не пугайтесь те, кто перехаживает !!!
Перенашивание
Перенашивание. Образ жизни. Беременность и роды. перенашивание ставится только по УЗИ! Еще обычно стимулирование оправдано при нехороших КТГ и допплере, и угрожающих…
Перенашивание и отриц. резус-фактор
Конференция » Беременность и роды» » Беременность и роды». Перенашивание и отриц. резус-фактор. Ничего не удалось мне вменяемого найти в инете, в книгах моих вумных тоже…
Кто перехаживал?
Перенашивание беременности. Перенашивание беременности. Чем опасна переношенная беременность и причины родились ровно в 41 неделю — и тьфу-тьфу-тьфу, не пугайтесь те, кто…
Переношенная беременность? Что делать?
Переношенная беременность ? Что делать? Сегодня поехала на УЗИ, срок установленный врачем Почему -то у нас многие считают, что врачи — дураки, а мы то все лучше знаем…
Установленный срок родов прошел. Что делать?
Беременность — правила выживания. Женская консультация. Те, кто уже прошел через это, знают, как у нас любят ставить всякие диагнозы и Перенашивание беременности.
А кого чаще перенашивают: мальчиков или
Перенашивание беременности. Чем опасна переношенная беременность и причины перенашивания. А кого чаще перенашивают : мальчиков или.
беременность после 40 недель(стимулировать или нет)??
Перенашивание беременности. Как известно, физиологическая беременность продолжается в среднем 280 дней (или 40 недель ), если считать с первого дня последней менструации.
Что делать, не хочу в патологию :((
Перенашивание беременности. Особенности ведения беременности и родов. В 41 неделю беременную женщину госпитализируют в отделение патологии беременных родильного дома.
Тем, у кого была переношенная беременность
Перенашивание беременности. Перенашивание беременности. Чем опасна переношенная беременность и причины родились ровно в 41 неделю — и тьфу-тьфу-тьфу, не пугайтесь те…
Перенашивают мальчиков????
Конференция » Беременность и роды» » Беременность и роды». Перенашивают мальчиков???? Ждем вроде как дочку, мне все вокруг твердят- девочки рождаются раньше…
Переношенная беременность
Переношенная беременность. …затрудняюсь выбрать раздел. Планировочные и беремчатые посиделки. Общение будущих мам: планирование беременности, общение с беременными …
Кто знает, почему некоторые раньше рожают, а кто-то перехаживает?
Перенашивание беременности. Там после 40 недель считалось, что начинается перехаживание и быстренько при такой готовности шейки как у меня прокалывали…
Переношенная беременность
Беременность и роды: зачатие, анализы, УЗИ, токсикоз, роды, кесарево сечение, придание. Кто-нибудь знает случаи про переношенную беременность с хорошими исходами?
Переношенная беременность?
Переношенная беременность ? Я сейчас на 41-й неделе, причём 41-я неделя согласно показаниям УЗИ, а не только сроку, который поставили в ЖК в соответствии с датой последних…
Что подразумевает планирование беременности?
Планирование беременности позволяет избежать осложнений во время вынашивания плода, в процессе родов, а также снизить риск развития врождённых заболеваний и аномалий ребёнка. Оно включает в себя консультации терапевта и узких специалистов, сдачу ряда анализов и приём рекомендованных врачом витаминов и минералов.
Женщине нужно посетить:
- терапевта;
- эндокринолога;
- стоматолога;
- офтальмолога;
- гинеколога;
- генетика (если есть наследственные патологии у неё, супруга или кровных родственников, а также если возраст менее 18 или более 35 лет).
Представительнице прекрасного пола предстоит сдать на исследование мочу (общий анализ), кровь (общий, биохимический анализ, определение группы и резус-фактора, скрытых инфекций, свёртываемости, гепатита, сифилиса, ВИЧ)
Также важно исключить наличие ТОРЧ-инфекций и сдать анализ крови на гормоны, если у женщины отмечается нарушение менструального цикла. Ещё ей нужно пройти УЗИ органов малого таза.
На основании полученных результатов обследования гинеколог даёт рекомендации относительно приёма витаминно-минеральных комплексов, может назначить лекарственные препараты при обнаружении патологии. Нельзя самостоятельно решать, какие лекарства нужны, а какие нет. Самолечение недопустимо.
Мужчине следует проконсультироваться с андрологом или урологом, сдать анализ на ИППП и ТОРЧ-инфекции, гепатит В и С, ВИЧ. Ещё нужно получить результаты общего анализа крови и мочи, определить группу крови и резус-фактор. При проблемах с зачатием назначают проведение спермограммы и исследование секрета простаты.
Перед родами
В течение всей беременности будущая мать находится под медицинским контролем (для пациенток после ЭКО он более тщательный, так как в большинстве случаев этого требует состояние здоровья женщины). Информация о ходе гестационного периода фиксируется в обменной карте, которая в том числе содержит результаты:
- анализов крови, мочи, влагалищного мазка;
- биохимии крови, определения ее свертывающей активности, группы и резуса;
- электрокардиографии;
- УЗИ плода, плаценты, вод, пуповины;
- фонокардиотокографии;
- допплерометрии (оценки кровотока сосудов плода, пуповины) и других видов диагностики.
Виды УЗИ при беременности
Для установления беременности, УЗИ может быть проведено с помощью вагинального датчика (врач вводит датчик во влагалище). Это позволяет с большей чёткостью оценить наличие плодного яйца и изменений в организме женщины, связанных с беременностью. Когда можно делать УЗИ такого вида при беременности? Это можно проводить уже на 3-ей неделе после зачатия.
В основном же, проводят абдоминальное УЗИ (врач водит датчиком УЗИ-аппарата по животу).
Самым распространённым видом этого исследования является стандартное УЗИ, но, при желании, для более детального рассмотрения плода и окружающего пространства, можно сделать:
- стандартное 2-D УЗИ. Это исследование в двух измерениях. Проводится на любом сроке беременности и даёт основную информацию о состоянии плода и прилегающих тканей. Длительность обследования – 15-20 минут.
- 3-D УЗИ – на экране УЗИ-аппарата врач видит трёхмерную цветную картинку. Она позволяет рассмотреть высококачественное изображение ребёнка. Можно рассмотреть лицо, половую принадлежность и т.д. Длится такое исследование коло часа.
- 4-D УЗИ – почти то же, что и 3-D, но изображение выдаётся на экран в режиме реального времени. Это позволяет рассмотреть фактическое состояние ребёнка и увидеть движения плода в процессе сканирования, а также записать изображение на носитель. В итоге родители получают не фотографию малыша, а видеозапись с ним.
Вредно ли делать УЗИ во время беременности?
У женщин часто возникает вопрос: УЗИ при беременности – это вредно или нет? Процедура УЗИ абсолютно безопасна как для матери, так и для плода. Сам метод основывается на ультразвуковых колебаниях высокой частоты, которые не несут никакой опасности.
Как часто можно делать УЗИ при беременности?
В плановом порядке проводится 4 УЗИ-обследования. Если же у женщины появляются жалобы на здоровье, или у врача есть подозрения на патологию плода или организма матери, которые могут привести к осложнениям, то УЗИ может проводиться неограниченное количество раз для качественного контроля в динамике и своевременной постановки диагноза и выработки стратегии лечения.
КЛИНИКА ПЕРЕНОШЕННОЙ БЕРЕМЕННОСТИ
Переношенная беременность имеет сглаженную клиническую картину. Истинное перенашивание проявляется отсутствием прибавки в весе у беременной женщины, происходит уменьшение окружности живота (на 5 – 10 см) так как снижается количество околоплодных вод, снижение тургора кожи, наблюдается высокое стояние дна матки, маловодие, зеленоватое окрашивание околоплодных вод, появление молока вместо молозива, ослабление или усиление движений плода (признак гипоксии), изменение ритма и частоты сердечных тонов плода, незрелость маточной шейки, крупный плод, плотность костей черепа повышена, швы и роднички узкие.
Роды при переношенной беременности часто осложненные, характеризуются ранним излитием околоплодных вод, затяжной и аномальной родовой деятельностью, родовой травмой и гипоксией плода. Внутриутробная гипоксия плода появляется в самом начале родов. Нарушение функции надпочечников плода, большие размеры плода, нарушения сократимости матки еще больше усугубляют гипоксию.
Виды и причины переношенной беременности: истинная и пролонгированная, в чем разница?
Истинно переношенной беременностью считается осложнение, при котором доношенный зрелый плод не рождается из-за отсутствия родовой деятельности или по другим причинам. Его развитие останавливается и ребенок перезревает. Это очень опасно и для мамы и для ребенка — его ждут множественные осложнения и родовые травмы, последствия которых придется лечить всю жизнь.
При пролонгированной беременности плод может быть крупным, но его здоровье находится практически в норме. Это связано с противоположностью причин, вызвавших перенашивание.
Причины истинного перенашивания беременности различны, поэтому застраховать себя от этого состояния сложно. Например, задержку родового процесса могут вызвать:
- Гормональные сбои, связанные с неправильной работой яичников, гипофиза, щитовидной железы.
- Предыдущие хирургические аборты, опухоли (фибромы, фибромиомы) приведшие к нарушениям нервно-мышечной регуляции работы матки.
- Прием препаратов для сохранения беременности в течение длительного времени. У некоторых женщин эти лекарства впоследствии вызывают угнетение процессов, вызывающих родовую деятельность.
- Возрастные первые роды.
- Узкий таз, неправильное предлежание плода (перечное, косое). В этом случае плод не давит на шейку матки, она остается неподготовленной и родовой процесс не начинается.
- Психологические проблемы – панический страх родов, боязнь иметь ребенка, не справиться с трудностями.
В отличие от истинно переношенной, ложно переношенная (пролонгированная) беременность не так опасна для малыша и мамы.
Ее причины:
- Индивидуальные особенности организма матери и ребенка. Некоторым детям для окончательного созревания нужно чуть больше времени.
- Наследственность. В некоторых семьях все женщины перехаживают, рожая очень крупных детей. В медицине описаны случаи появления новорожденных весом в 7- 9 кг.
- Неправильное определение даты родов. Иногда, особенно если ребенок крупный, врачи могут ошибиться со сроком беременности. Часто женщины при постановке на учет не помнят дату последних месячных, и она указывается приблизительно.
При пролонгированной беременности роды начнутся сами, но чуть позже и проводить стимуляцию, а тем более, оперативное родоразрешение, если малыш чувствует себя хорошо, не стоит.
Когда появляется желтое тело?
Образуется желтое тело после выхода яйцеклетки из доминантного фолликула сразу после овуляции. Специалисты условно делят процесс созревания железы на четыре отдельных этапа, отличающихся прежде всего структурой и размерами:
- Первый этап получил название «пролиферация». Наступает сразу после разрыва стенок фолликула и выхода яйцеклетки. Характеризуется активным делением клеток, образованием лютеина, характерным пожелтением и приобретением конкретных форм и границ.
- Второй этап или «васкуляризация», характеризуется увеличением размера желтого тела, появлением кровеносной сетки. Приходится васкуляризация на 14-18 день цикла.
- Третий этап называется «расцвет». Желтое тело увеличивается до максимальных размеров, очертания становятся более заметными. Размер составляет 26-27 мм.
- Четвертая стадия или «регресс» возникает только при отсутствии беременности. Желтое тело атрофируется и исчезает до следующего цикла.
Функции желтого тела:
- подготовка эндометрия к имплантации (прикреплению) эмбриона;
- увеличение толщины эндометрия.
Желтое тело развивается у женщин репродуктивного возраста. Появление и развитие железы напрямую связано с беременностью:
Если зачатие произошло и эмбрион прикрепился к стенке матки, желтое тело синтезирует прогестерон, постепенно увеличивая его количество, чем обеспечивает все условия для развития будущего ребенка. Желтое тело функционирует до момента полного созревания плаценты, когда последняя может производить эстроген и прогестерон самостоятельно, примерно на 16 неделе беременности (4 месяц).
Если зачатия не было, желтое тело уменьшается, атрофируется и замещается рубцовой тканью. Количество синтезированного гормона снижается, наступает закономерная менструация.
Размеры желтого тела
Типовые размеры желтого тела сразу после овуляции базируются в диапазоне от 12 до 20 мм. В период формирования лютеинового тела размер постепенно увеличивается и к 19-30 дням менструального цикла становится максимально большим — 23-29 мм.
Желтое тело на УЗИ
Желтое тело можно обнаружить во время диагностической процедуры, если УЗИ пришлось на период сразу после овуляции. Это подтверждает, что цикл овуляторный и сама овуляция прошла нормально.
Желтое тело можно увидеть на трансабдоминальном и трансвагинальном УЗИ органов малого таза. Для женщин, живущих половой жизнью, более точным вариантом будет трансвагинальное исследование.
На экране аппарата врач УЗИ увидит неоднородное округлое образование. Появляется желтое тело в правом или левом яичнике в зависимости от локализации созревания доминантного фолликула и овуляторной яйцеклетки. Сторона созревания не имеет принципиального значения для будущей беременности и здоровья женщины.
Иногда опытный узист видит желтое тело в яичнике в другие периоды менструального цикла, например, во время задержки, когда предполагаемые менархе не начались в привычный срок. Это может свидетельствовать как о беременности, так и о гормональном сбое. Наличие желтого тела во время менструации не является 100% подтверждением того, что женщина вынашивает ребенка. Для подтверждения или опровержения необходимо сдать анализ на определение уровня ХГЧ в крови.
Кроме того, из желтого тела иногда развивается киста — полостное образование с жидкостью внутри. Патология характеризуется частыми сбоями в ежемесячном цикле, тянущими болями внизу живота. Более подробно в ситуации должен разбираться опытный гинеколог.
Может ли желтое тело не появиться в конкретном менструального цикла? Да, может. Иногда овуляция не наступает, такие циклы называют ановуляторными. Не созревает доминантный фолликул, яйцеклетка не выходит в матку и овуляция не происходит. Соответственно не возникает и желтое тело.
Ановуляторные циклы в норме характерны для:
- девочек-подростков, у которых цикл только переживает моменты становления;
- сразу после родов;
- если женщина кормит грудью;
- во время менопаузы.
В других случаях регулярные ановуляторные циклы свидетельствуют о нарушениях в организме.
Выводы
Желтое тело — это железа, что образуется в яичниках после завершение овуляции. Желтое тело выполняет ряд важных функций, связанных с подготовкой полости матки к будущей беременности. Если зачатие не наступило, железа атрофируется и рубцуется. Формируется желтое тело ежемесячно.
Желтое тело, выявленное на УЗИ во время задержки, не может быть 100% подтверждением беременности и может свидетельствовать о различных гормональных проблемах.
Практика по работе со страхами
Вам нужен лист бумаги разделенный на три столбца.
Выпишите на листочке в столбик в левой части все источники ваших страхов. Поимённо. Например: врач боится того-то, муж — вот этого, подруга рассказала такую-то историю, которая засела во мне. Справа напротив в среднем столбце напишите как каждый из этих страхов действует на вас: телесно, эмоционально и на уровне мыслей.
После этого закройте глаза, глубоко подышите и почувствуйте свои руки, грудь, спину, живот с малышом внутри, бедра, ноги и стопы
Пусть ваше внимание как бы стечет из головы вниз, в тело. После этого посмотрите на каждый выписанный страх и скажите вслух или про себя: это не мой страх, это страх (назовите имя человека), это не моя история, это история (имя человека)
Затем либо как следует умойтесь, представляя, что вы смываете водой с себя эти чужие мысли, мнения, либо встаньте под душ.
После этого в самом правом столбике напишите, как вы чувствуете себя прямо здесь-и-сейчас: телесно, эмоционально и мысли.
Есть ли разница? Получилось ли отделить от себя не свои истории и состояния? Каково ВАШЕ состояние? Есть ли разница в том, как ситуацию оценивает ваш «ум» и каковы ощущения в теле, каковы ваши чувства.
С полученными осознаниями можно разбираться дальше, но решите для себя, нужна ли вам помощь (психолога, доулы, близкого человека, готового выслушать) или вы справляетесь сами.
Как это работает? Дело в том, что считывает чужие страхи как правило наш ум. И если мы доверяем уму, то нам действительно следует бояться, ведь столько опасностей подстерегает за углом.
Когда же мы перестаем сосредотачиваться на своем уме, на своей голове и начинаем чувствовать тело, то мы можем услышать, правда ли мне угрожает опасность или нет. И снимая с себя чужие страхи и мысли, отдавая их назад тем людям, которые являются их «владельцами», мы тоже возвращаемся к своему истинному голосу, чутью.
В дальнейшем каждый раз, когда вы будете обнаруживать в себе волнение, тревогу, страх, задавайте себе вопрос: чьё это? Это опять активизировался чей-то голос и чья-то история, или ваше волнение идет из тела (например, у вас тянет живот, или слабость или еще какие-то ощущения)? Если состояние чужое — смывайте его, если ваше, из тела — то консультируйтесь, задавайте вопросы, ищите поддержки и помощи.
Что делать, если роды не наступают?
Полезно знать:
- Пролонгированную, которая связана с более медленным созреванием плода, однако беременность в этом случае заканчивается рождением ребенка с отсутствием признаков перезрелости, поэтому данное протекание беременности не представляет опасности развития патологии у плода.
- Истинно переношенную беременность — в этом случае плод является уже полностью созревшим, а должная родовая деятельность своевременно не наступает.
Полезно знать
Риски и опасности при перенашивании беременности
- Способность плаценты обеспечивать ребенка достаточным количеством кислорода и питательными веществами после 42 недель снижается. Возникает возможность гипоксии. Из-за недостатка кислорода плод может сделать первый вдох еще в полости матки и вдохнуть околоплодные воды с меконием. И тогда в первые часы жизни у новорожденного развивается тяжелое осложнение — синдром аспирации мекония, требующий длительной искусственной вентиляции легких и мощной антибактериальной терапии.
- Ребёнок, не родившийся вовремя, начинает «перезревать»: набирает излишний вес, кости черепа становятся плотными, и головка уже не может менять форму при прохождении через родовые пути, из-за чего возникает опасность различных осложнений и родовых травм у ребенка и у матери.
- Около 10% детей начинают терять вес, а их кожа при рождении бывает сморщенной и обезвоженной.
- Количество околоплодной жидкости тоже уменьшается, что может привести к обвитию пуповиной. Воды мутнеют, с кожицы внутриутробного ребенка исчезает родовая смазка, и может наступить инфицирование кожных покровов.
- У матери тоже могут возникнуть определенные осложнения: слабость родовой деятельности, кровотечения. Повышается частота кесарева сечения — как из-за осложнений родовой деятельности, так и из-за острой гипоксии плода.
- Перенашивать беременность крайне опасно женщинам с резус-конфликтом. У них велик риск рождения ребенка с тяжелой формой гемолитической желтухи или даже его гибели. Поэтому женщины, которые имеют в анамнезе рождение детей с резус-конфликтами, нуждаются в госпитализации и дородовой подготовке.
Причины перенашивания беременности
У женщин, перенашивающих беременность, обычно бывает изменен характер менструальной функции. Так, наиболее часто у них наблюдаются слишком раннее или позднее начало менструаций, неустановившийся менструальный цикл, нерегулярные менструации. Причиной переношенной беременности часто является нехватка гормонов, которые способствуют развитию родовой деятельности. Обычно переношенная беременность бывает у женщин с гипофункцией яичников, хроническим воспалением придатков и нарушением жирового обмена. Кроме того, перенашивание беременности также может быть связано с перенесенными женщиной психоэмоциональными потрясениями
Ученые обратили внимание и на то, что перенашивание беременности часто бывает у женщин, страдающих заболеваниями печени, желудка и кишечника. У беременных, длительное время соблюдающих постельный режим в связи с сопутствующими заболеваниями, головка плода может своевременно не опуститься во вход в малый таз и не оказать раздражающего действия на рецепторный аппарат шейки матки
Среди материнских факторов риска следует отметить и хронические заболевания половой сферы, гормональные нарушения, наследственные факторы, наличие в анамнезе переношенных беременностей.
Причиной перенашивания может оказаться и так называемая макросомия (вес плода более 4000 г).
Сроки родов: норма
Сроки беременности были определены особенностями развития плода и составляют примерно 40 недель (что составляет 280 дней). Но только малый процент детей, около 1% рождается ровно в срок, остальные дети могут родиться раньше этого времени или позже.
Нормальными сроками считают период от 38-ой до конца 40-ой недели, но есть такие малыши, которые и к началу 41-ой недели не подают признаков скорого появления на свет. Это заставляет будущих матерей переживать – не опасно ли это в отношении здоровья и состояния крохи, не грозит ли это осложнениями для последующих родов? Когда стоит говорить о перехаживании сроков либо постановке «переношенная беременность» уже в качестве диагноза?
Перенашивание беременности: когда требуется госпитализация?
Специалисты в области акушерства утверждают о том, что даже легкая недоношенность – это более благоприятная для будущего крохи и самой мамы патология, нежели беременность, которая переношена.
Важно
Даже несколько лишних суток переношенности могут стать для крохи и беременной высоким риском, опасность для жизни для обоих повышается с каждым днем все выше и выше. В связи с этим сегодня не принято длительно выжидать естественных родов, врачи предпринимают попытки к родовозбуждению, чтобы стимулировать рождение ребенка естественным путем.
Женщина, госпитализированная в роддом по поводу перенашивания, ведется под особым пристальным наблюдением, так как среди таких родов высока перинатальная смертность плода в родах, в сравнении со всеми остальными группами (не беря в расчет глубокую недоношенность). Врачи сегодня не допускают сроков беременности более 41-ой недели, в это время проводится госпитализация и подготовка к родам, возможно и оперативным, если консервативная тактика родовозбуждения не даст результатов.
Сразу после госпитализации женщине проводят ультразвуковое исследование и доплерометрию плода, назначают КТГ и все необходимые анализы для того, чтобы уточнить сроки беременности и оценить материнское здоровье и состояние малыша, их подготовленность к родам. Доктора подробно расспрашивают будущую маму о ее самочувствии, отмечая малейшие изменения, сравнивая динамику с прошлыми днями, а также смотрят готовность половых путей к родоразрешению и возможности естественного рождения по оценке размеров головки плода по отношению к материнскому тазу. Если установлено перехаживание сроков, консилиум врачей совместно с беременной принимают решение о том, каким способом, в каком сроке будут проводиться роды, оценивая все имеющиеся у них данные.
Госпитализация может проводиться в трех случаях:
- по назначению врача из женской консультации при перехаживании по рокам,
- по результатам осмотра и обследований в роддоме, если назначены консультации,
- по желанию женщины, когда она перехаживает по срокам не несколько дней от ПДР и уже готова к госпитализации в роддом.
Обратите внимание
При наличии вполне физиологического течения гестации, относительно физиологических показателях УЗИ-скрининга в комплексе с данными КТГ плода, общем хорошем материнском состоянии и отсутствии жалоб, до наступления 41-ой недели гестации будущей матери вообще не обязательно заранее госпитализироваться в стационар.
Но при перенашивании, начиная с 40-ой недели, проведение инструментальных исследований, особенно КТГ, станет частым, чтобы объективно отслеживать картину происходящего.