Хронический тонзиллит у детей
Содержание:
- Дифференциальный диагноз: состояния, вызывающие боль в животе.
- Причины ларингита
- Что еще может вызывать трахеит?
- Что делать при затяжном кашле у ребенка
- В каких случаях необходимо обращаться за неотложной медицинской помощью?
- Ларингит у детей
- Рекламируемые средства для «усиления иммунитета» у детей
- Трясет, знобит, колотит… Чья вина?
- Особенности острого и хронического бронхита у детей
- Можно ли заменить антибиотики?
- Как врач проводит диагностику
- Влажный кашель – лечение
- Как проявляется боль в горле?
- Чем опасна лихорадка у детей, и как с ней бороться?
- Каковы возможные последствия скарлатины?
- Лечение трахеита у детей
- О лечении кашля по интернету
- Дети, иммунитет и простуда
Дифференциальный диагноз: состояния, вызывающие боль в животе.
| Возраст | Основные причины |
| Новорожденные | Младенческие колики, энтероколит (например, индуцированный белком коровьего молока), стеноз првратника |
| Младенцы и дети <2 лет | Вирусные заболевания, детские колики, инвагинация кишечника , мезентериальный аденит, рефлюкс-эзофагит, болезнь Гиршпрунга. |
| 2-5 лет | Вирусные заболевания, инвагинация кишечника, аппендицит, фарингит, тонзиллит, мезентериальный аденит,гемолитико-уремический синдром, перекрут яичка или яичника, пневмония, бактериальный перитонит |
| > 5 лет | Вирусные заболевания, аппендицит, фарингит, тонзиллит, мезентериальный аденит, перекрут яичек или яичников, эпидидимит, пневмония, воспалительное заболевание кишечника, холелитиаз, панкролитиаз, психосоматические боли |
| Подростки | Разрыв кисты яичника, перекрут яичка или яичника, эпидидимит, связанные с менструальным циклом, инфекции, передаваемые половым путем, воспалительные заболевания органов малого таза, воспалительные заболевания кишечника, беременность, внематочная беременность, желчнокаменная болезнь, холецистит, панкреатит, мочекаменная болезнь, функциональная боль в животе. |
| Все дети | Травма брюшной полости, гастроэнтерит, запор, инфекция мочевыводящих путей, пиелонефрит, сепсис, диабетический кетоацидоз, непроходимость кишечника (например, спаечные процессы в брюшной полости), гепатит, грыжы, злокачественные новообразования |
Причины ларингита
Острый ларингит
 Острый ларингит
Острый ларингит
В большинстве случаев острый ларингит является следствием вирусной инфекции. Поэтому он редко развивается изолированно. Обычно ларингит сопутствует воспалению носовой полости (риниту) и воспалению глотки (фарингиту). Именно там возникает очаг инфекции, которая потом спускается ниже и поражает гортань. Вызвать ларингит может ОРВИ, вирус гриппа, а также и более серьёзные заболевания, – например, корь.
Факторами, способствующими развитию острого ларингита являются:
- переохлаждение – как общее, так и местное (т.е. переохлаждение горла);
- курение;
- злоупотребление алкоголем;
- перенапряжение голосовых связок;
- злоупотребление острой пищей.
При остром ларингите может ощущаться ухудшение общего состояния и болеть голова, нередко повышается температура. В начале заболевания кашель сухой, затем сменяется влажным, с выделением слизистой мокроты. Иногда может наблюдаться затруднение дыхания, связанное с сужением головой щели в результате отека слизистой.
При ларингите, развивающемся на фоне гриппа, могут обнаруживаться кровоизлияния в слизистую оболочку гортани. Такая форма заболевания называется геморрагическим ларингитом.
Хронический ларингит
Хронический ларингит
Хронический ларингит может развиться как осложнение его острой формы. Если симптомы заболевания сохраняются более двух недель, это говорит о том, что ларингит стал хроническим.
Довольно часто, однако, хронический ларингит развивается как самостоятельное заболевание. Причиной возникновения хронического ларингита могут быть:
- регулярное вдыхание раздражителей – аллергенов, химических испарений, дыма, пыли (особенно, если носовое дыхание по какой-либо причине нарушено и дышать приходится через рот);
- длительное перенапряжение голосовых связок (это характерно для таких профессий как диктор, педагог, певец и т.п.);
- заброс в пищевод содержимого желудка, при котором желудочная кислота начинает разъедать слизистую пищевода;
- бактериальная и грибковая инфекция. Инфекция, в частности, может попасть в гортань не только сверху, но и снизу – из легких, если в них есть очаг воспаления. Поэтому ларингит может быть осложнением хронического бронхита или пневмонии (воспаления легких).
Для хронического ларингита характерен постоянный сухой кашель. Однако у тех, кто много курит, по утрам наблюдается так называемый «кашель курильщика» – болезненный кашель с выделением мокроты.
Длительный хронический ларингит способен привести к повреждению голосовых связок и образованию наростов на них.
Что еще может вызывать трахеит?
Трахеит у ребенка может иметь и неинфекционную природу. Его появление иногда провоцируют инородные тела в дыхательных путях и врачебные манипуляции при наркозе, затрагивающие трахею. Частой причиной трахеита является вдыхание ребенком ледяного или сухого горячего воздуха, химически активных испарений (от бытовой и промышленной химии, реактивов, лакокрасочных изделий). Продолжающийся контакт с раздражающими агрессивными веществами поддерживает хроническое воспаление.Еще одна возможная причина неинфекционного трахеита у ребенка – аллергия. Вдыхание аллергена запускает реакцию гиперчувствительности, что приводит к отеку слизистой оболочки гортани, трахеи и бронхов.
Что делать при затяжном кашле у ребенка
Если затяжной сухой или влажный кашель у ребенка наблюдается в процессе терапии дыхательной системы после перенесенного респираторного заболевания, важно следовать определенным рекомендациям, чтобы успешно его вылечить
- Почаще гуляйте с ребенком, отдавая предпочтение неспешным прогулкам по парку или по лесу и избегая слишком подвижных игр.
- Давайте малышу много жидкости средней температуры. Если ему не нравится вода, то предложите вместо нее соки, компоты, кисели, чай с медом и лимоном, молоко с медом и другие известные народные средства.
- Следите за тем, чтобы во время лечения влажного затяжного кашля у ребенка воздух в квартире не был сухим: нужно почаще делать влажную уборку и (или) включать увлажнитель воздуха.
- Устраивайте долгие купания в теплой ванне — это помогает в борьбе как с сухим, так и с влажным (или как его еще называют «мокрым») кашлем.
- Подберите действенный сироп от кашля, который можно принимать на протяжении всего процесса выздоровления.
Так как все химические средства от затяжного кашля у детей, в том числе и антибиотики, нельзя принимать дольше 10 дней из-за риска возникновения побочных явлений, вы можете использовать сиропы растительного происхождения. К таким относится сироп от кашля Доктор МОМ, который имеет в составе 10 лекарственных трав и не содержит спирта. Он подходит детям с 3 лет
Сироп от кашля Доктор МОМ можно принимать до трех недель подряд, и, что немаловажно, его приятный вкус очень нравится детям, так что бегать за ними по квартире с ложкой в руке не придется.Сироп от кашля Доктор МОМ оказывает комплексное действие: муколитическое, бронхолитическое, отхаркивающее и противовоспалительное
В каких случаях необходимо обращаться за неотложной медицинской помощью?
Необходимо вызывать врача или скорую помощь в следующих случаях:
- Ребенку менее 3 месяцев и температура у него 38°С или выше
- Малышу от 3 до 6 месяцев и у него температура 39°С или выше
- На фоне лихорадки проявились сыпь, рвота, понос
- Повышение температуры длится в течение 5 дней и более
- Ребенок отказывается от груди, не ест, ведет себя не естественно
- У ребенка имеются признаки обезвоживания: сухие подгузники, запавшие глаза, плач без слез.
Остались вопросы?
Получите онлайн-консультацию у ведущих педиатров
Санкт-Петербурга!
На ваши вопросы ответит профессиональный и опытный детский врач.
Медицинская помощь для ребенка не выходя из дома в удобное время.
Консультация по Skype длится 45 минут.

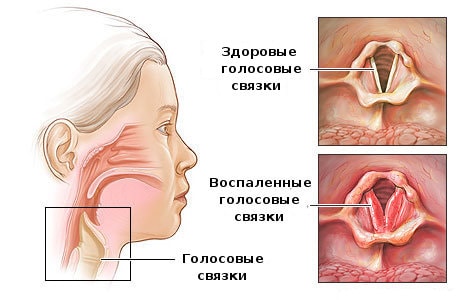
Ларингит у детей
Для маленьких детей ларингит – опасное заболевание. Бурный воспалительный процесс может быстро привести к отёку гортани. Такое развитие болезни особенно характерно для ребёнка-аллергика. Дыхание становится затруднённым и свистящим, появляется «лающий» кашель.
В тяжёлых случаях отёк настолько сильно перекрывает доступ воздуха в гортань, что ребёнку не хватает кислорода, и он начинает задыхаться. Это – так называемый ложный круп или стеноз гортани
Поэтому важно вовремя диагностировать заболевание и назначить курс лечения ларингита.
Немедленно обращайтесь к врачу, если у Вашего ребёнка:
- слышатся высокие или свистящие звуки во время вздоха;
- затруднено дыхание;
- затруднено глотание;
- высокая температура (выше 39°С).
Рекламируемые средства для «усиления иммунитета» у детей
За прошедшие годы появилось множество «стимулирующих иммунитет» добавок, витаминов и других средств из серии «съешь меня». Однако, когда ученые проверили все заявленные в рекламе свойства с позиций доказательной медицины, оказалось, что почти все «иммуностимулирующие» свойства не имеют статистически значимого подтверждения,
- большие дозы витамина С (1000 мг на прием) не оказывают профилактического или лечебного действия при уже развившейся простуде. Витамин С укрепляет клеточную стенку и не дает вирусам пробраться внутрь клетки при контакте, но если заражение уже произошло, значимого эффекта не будет. Да и для профилактики вся соль – не в количестве витамина С, а в том, чтобы начать принимать его заранее, за месяц-два до сезона заболеваний. «Аховая» разовая доза витамина С в сезон простуд приведет разве что к аллергической реакции на него.
- Прием витамина D конечно помогает, но только в случаях недостатка этого витамина в организме. Он бесполезен если дефицита витамина не наблюдается, а в «гипер-дозах» — еще и вреден. Так-же и для большинства витаминов, назначение дает эффект только на фоне их недостатка или клинического дефицита.
- Эхинацея, гомеопатические средства (такие как Оциллококциннум) не способны излечить уже развившуюся вирусную инфекцию.
- Употребление чеснока оказывает некоторый положительный эффект для профилактики ОРВИ, но статистических данных недостаточно, чтобы доказать это наверняка.
- Прием препаратов цинка может сократить срок течения простуды на один день, но не способен предотвратить само заболевание. При этом цинк может вызвать у ребенка тошноту, а при бесконтрольном применении в виде спрея – потерю обоняния.
Также на рынке представлено множество пищевых добавок и «суперпродуктов» («суперфуд»), которые, как утверждает реклама, способны усиливать иммунную систему тем или иным способом. Откуда взялся этот термин «суперпродукты», зачем они нужны? В некоторых странах действительно из за развития «рафинированных» продуктов наблюдается дефицит ежедневного употребления витаминов и микроэлементов. При этом, сначала врач должен зафиксировать такой дифицит, и лишь потом – определить ежедневный рацион тех или иных обогащенных продуктов и добавок. К сожалению, «Больше да лучше» — это лишь маркетинговая стратегия. Конечно, некоторые продукты более питательны или калорийны чем другие, но не существует такой пищи, которую нужно просто есть, чтобы защититься от простуды. Очевидно, что организму необходим достаточный запас питательных веществ для борьбы с инфекциями — но не больше, чем можно получить, придерживаясь обычной диеты, состоящей из разнообразных органических продуктов. Фактически, из всех пищевых добавок и продуктов лучшим средством, дающим какую-либо пользу иммунной системе, являются пробиотики. Эти полезные бактерии, которые живут в кишечнике и участвуют в биохимических реакциях, синтезируют витамины и участвуют в усвоении питательных веществ.
Хороший сон и снижение уровня стресса способны улучшить иммунную систему. Но это просто решения для поддержания здорового образа жизни и сохранения общего физического и психического здоровья: достаточное количество сна и минимум стресса способны поддержать работу иммунной системы, но не могут ее стимулировать.
Так что же делать родителям? Как «укрепить иммунитет» ребенка, если добавки и витамины не способны этого сделать? А вдруг ничего «укреплять» вообще не нужно? Что бы ответить на этот вопрос, необходимо понять, как работает иммунитет у детей.
Трясет, знобит, колотит… Чья вина?
Несколько подробнее остановимся на причинах ЛНГ.
Инфекционно-воспалительные заболевания — самый большой раздел, который включает в себя, помимо собственно инфекционных заболеваний, вызываемых бактериями, вирусами, простейшими, грибками, и гнойно-воспалительные заболевания внутренних органов, такие как абсцессы брюшной полости, заболевания почек, желчевыводящих путей. Многие инфекционные заболевания сегодня протекают не так как десятилетия назад. В век антибиотиков, изменившейся экологии, модифицируются, приспосабливаясь к новым условиям и микроорганизмы. Вновь актуален туберкулез, который протекает не с изменениями в легких, а поражает другие внутренние органы, кости, лимфатические узлы, часто проявляясь лишь длительной лихорадкой. Забытая одно время болезнь – малярия — вновь заявила о себе лихорадкой. Только лихорадкой могут проявляться вирусные заболевания – герпес, мононуклеоз (вирус Эпштейн-Барр), гепатиты В и С, вирус иммунодефицита человека. В связи с активизацией иксодовых клещей участились заболевания лаймской болезнью, вызванной боррелией, которая передается при укусе клеща.
Среди опухолей лихорадками чаще манифестируют заболевания крови или гемобластозы, в частности, лимфопролиферативные заболевания (лимфогранулематоз, лимфосаркома), однако и опухоли различных органов могут сопровождаться лихорадкой.
Системные заболевания соединительной ткани (системная красная волчанка, ревматоидный артрит, системные васкулиты и другие) — большая группа заболеваний, при которых процесс может начинаться именно с лихорадки. В этих случаях нередко требуется длительное динамическое наблюдение, повторные лабораторные обследования.
Прочие патологии включают в себя разнообразные по этиологии заболевания кишечника, легких, печени, щитовидной железы, сосудов, а также аллергические заболевания, в том числе, и лекарственные лихорадки, возникающие в ответ на прием различных препаратов. Кроме того, существует группа наследственных заболеваний, проявляющихся в зрелом возрасте лихорадкой.
Особенности острого и хронического бронхита у детей
В большинстве случаев врачи справляются с лечением острой формы бронхита у детей. Если спустя четыре недели ребёнок продолжает кашлять, то диагноз меняют на затяжной бронхит. Подобное состояние продолжается до нескольких месяцев.
Главная опасность острой формы заключена в последствиях и осложнениях бронхита у детей. Про риск развития хронического бронхита или пневмонии уже говорилось. Возможно также перерастание в обструктивный бронхит, при котором начинаются проблемы с самим дыханием из-за отека и спазма. Развивается дыхательная недостаточность, одышка, становится тяжело дышать, что несет реальную угрозу жизни, особенно если ребёнок еще мал и с трудом может объяснить свои ощущения. В таком случае нужно как можно скорее обратиться к врачу, а при резком ухудшении состояния или выраженном ограничении дыхания — незамедлительно вызвать скорую помощь5.
Педиатры успешно проводят лечение острого бронхита у детей, но с хронической формой все сложней. Ее достаточно тяжело обнаружить у ребенка, ведь официально, диагноз ставится по прошествии двух лет минимум.
Для выявления хронической формы может потребоваться дополнительная диагностика, наблюдения, сбор анамнеза (опрос) у родителей. Сопоставив все данные, наблюдения, врач может поставить правильный диагноз.
При выявлении хронической формы важно вовремя замечать обострения заболевания, а также его ремиссии (затихание). Когда организм ребёнка атакует очередной приступ, проявляются следующие симптомы интоксикации:
- Возникает головная боль, слабость, ухудшается общее самочувствие;
- Повышенная потливость, особенно ночью;
- Ощущается постоянная усталость;
- Может повыситься температура.
Когда наступает ремиссия, все симптомы уходят, как сам кашель5.
Недавно терминология хронического бронхита у детей порождала споры в медицинском сообществе. У взрослых людей толчком для формирования хронического заболевания становятся курение или работа, связанная с опасным химическим или механическим производством (например, шахтеры). По понятным причинам, подобное не может относиться к ребёнку. Однако хронический бронхит у детей возникает довольно часто.
Также дети чаще страдают от бактериальной инфекции. Возможно, это связано с тем, что иммунитет в раннем возрасте еще плохо сформирован. Любое острое респираторное заболевание открывает доступ к бактериальному заражению, иммунитет просто не успевает среагировать, так как занят вирусной инфекцией2.
Можно ли заменить антибиотики?
Заменять антибиотики любыми антибактериальными препаратами не обосновано.
Во-первых, нет точных клинических исследований, которые бы подтверждали эффективность этих препаратов. И в погоне за мнимой выгодой, «зачем травить ребенка антибиотиками» можно только нанести вред здоровью малыша. Замена антибиотиков слишком заботливыми родителями в большинстве случаев запускает механизм осложнений, заболевание легко перетекает в сложные формы.
Во-вторых, назначение антибиотиков строго регламентировано специальными протоколами, на каждое заболевание. Данными стандартами пользуются все специалисты детской практики.
В-третьих, назначение антибиотиков – целая наука, и если организм ребенка способен справиться самостоятельно без назначения сильнодействующих препаратов, антибиотики не назначаются.
Родители должны понимать, что организм ребенка сложный механизм, в котором все связано и для понимания его работы и соответственно лечения необходимо иметь медицинское образование. Стоит помнить, что на кону стоит здоровье ребенка, и замена препаратов, или несоблюдение рекомендаций может «аукнуться» серьезными проблемами, пусть даже не сразу!
При заболевании, важно своевременно обратиться к врачу, получить квалифицированную помощь и советы по уходу за вашим ребенком. Педиатр, клинический фармаколог Ландграф Ирина Аркадьевна
Педиатр, клинический фармаколог Ландграф Ирина Аркадьевна
Записаться на прием к специалистам
педиатрического отделения КБ № 122
можно по телефону: +7(812) 558-99-76
Как врач проводит диагностику
Обычно родители приходят на прием к педиатру, пульмонологу, аллергологу-иммунологу с жалобой на длительный кашель в течение нескольких месяцев.
При опросе выясняется, что ребенок начал посещать детский сад, и через какое-то время (от нескольких недель до нескольких месяцев) начался кашель, который усиливается при физической нагрузке, при смене положения тела из вертикального в горизонтальное, особенно когда ребенок ложится спать.
Этот ночной кашель связан с тем, что днем ребенок сглатывает слизь, стекающую по задней стенке с аденоидов, а ночью эта слизь спокойно стекает и, раздражая заднюю стенку, вызывает кашель с приступами до рвоты. Кашель может быть сухой или влажный, без температуры.
При осмотре в зеве видны увеличенные или гипертрофированные миндалины и слизь, стекающая по задней стенке, на шее прощупываются увеличенные лимфоузлы.
О чем могут подумать родители? Конечно, об аллергии. Но я вас уверяю, аллергии на детский сад не бывает, а эти симптомы связаны с хроническим аденоидитом. А вот разобраться в причинах возникновения такого кашля — задача врача аллерголога-иммунолога.
Влажный кашель – лечение
Кашель с выделением мокроты появляется при вирусных, воспалительных и инфекционных процессах нижних дыхательных путей: трахеите, бронхите, туберкулезе, других патологиях.
Комаровский считает, что продуктивный кашель без температуры лечить медикаментозно нерационально. Главное обеспечить больному обильное теплое питье, оптимальную влажность воздуха, сбалансированное питание.
Если у ребенка подтверждается бронхит, ларингит, затяжной кашель и другие воспалительные патологии дыхательной системы, применяются такие препараты, как муколван, амбробене, бромгексин, другие средства.
Когда назначенное лечение не дает результатов, следует повторно обратиться на консультацию к специалисту.
Как проявляется боль в горле?
Главный симптом больного горла – это боль, как в спокойном состоянии, так и при глотании или разговоре. Боль в горле является первичным симптомом фарингита. Термины «ангина» и «фарингит или фаринготонзиллит» часто используются как синонимы. Фарингит относится к объективным признакам воспаления глотки: отек, экссудат, изъязвление или явная эритема. Покраснение горла может возникать как часть общего покраснения всех слизистых верхних дыхательных путей у маленьких пациентов с лихорадкой. Диагноз фарингита оправдан только тогда, когда глотка объективно краснее остальных слизистых оболочек.
Чем опасна лихорадка у детей, и как с ней бороться?
консультирует педиатр медицинского центра «Онни»
Повышение температуры – это самый частый признак развития инфекционных и некоторых других заболеваний у детей. Многие причины могут вызвать повышение температуры тела у ребенка: от распространенных детских болезней, таких как ветряная оспа и тонзиллит, до реакции на прививки. Повышение температуры тела является врожденным защитным механизмом, с помощью которого организм стимулирует работу защитных факторов иммунной системы. Также повышенная температура внутренней среды организма сама по себе может приводить к инактивации или гибели возбудителей многих болезней.
Помните, что температура тела каждого человека в норме меняется на 1-2 градуса в течение дня и может отличаться в зависимости от возраста, уровня активности и других факторов.
Таким образом, повышение температуры – это не «проблема». Это – индикатор того, что на организм произошла какая-то атака микробов, вирусов или других факторов, и организм на нее реагирует, дает «ответ». Гораздо хуже, когда бактерии или вирусы атакуют, а температура – не поднимается (т.е. иммунного ответа или нет, или он недостаточный).
Каковы возможные последствия скарлатины?
Все осложнения при скарлатине объясняются особенностью бактерии, которая ее вызывает. Бета-гемолитический стрептококк оказывает тройное воздействие на организм:
- токсическое – отравляет бактериальными ядами. Токсин Дика поражает сердце, сосуды, нервную систему, кору надпочечников, нарушается белковый и водно-минеральный обмен
- аллергическое – белки, которые образуются в результате распада бактерии вызывают аллергическую реакцию. Этот фактор считается наиболее опасным
- септическое – распространяется по телу с током крови и вызывает гнойные очаги воспаления в разных органах.
По данным статистики осложнения возникают у 5% заболевших. Из этого числа почти 10% — это поражения сердца (эндокардит, миокардит). На втором месте, 6% — пиелонефрит (воспаление почек). На третьем месте — гайморит (воспаление пазух носа). Осложнения после скарлатины разделяют на ранние и поздние.
Ранние осложнения скарлатины появляются через 3-4 дня после начала болезни.
Последствия, связанные с распространением инфекционного процесса и распространением бета-гемолитического стрептококка.Могут возникнуть:
- некротическая ангина – разрушения вызванные стрептококком могут привести к отмиранию участков слизистой на миндалинах
- параамигдалический абсцесс – скопление гноя под слизистой оболочкой носоглотки вокруг миндалин
- лимфаденит – воспаление лимфатических узлов в результате скопления в них бактерий и продуктов их распада
- отит – воспаление среднего уха
- фарингит – воспаление стенок глотки
- синуситы – воспаление околоносовых пазух
- гнойные очаги (абсцессы) в печени и почках
- сепсис – заражение крови
Токсические. Токсин стрептококка вызывает нарушения в тканях сердца «токсическое сердце». Его стенки отекают, размягчаются, и сердце увеличивается в размерах. Пульс замедляется, давление падает. Возникает одышка и боль в груди. Эти явления кратковременные и проходят после того, как в организме накопится достаточное количество антител, связывающих токсин.Аллергические. Аллергическая реакция организма на бактерию и ее токсины вызывают временное поражение почек. Его тяжесть зависит от индивидуальной реакции организма и от того, встречался ли он раньше с этой бактерией. Проявлением аллергии являются повреждение сосудов. Они становятся ломкими, возникают внутренние кровотечения. Из них особенно опасно кровоизлияние в мозг.
Поздние осложнения скарлатины
Поздние последствия наиболее опасны и связаны с сенсибилизацией организма – аллергией. В результате этого клетки иммунной системы атакуют собственные ткани и органы. Наиболее серьезные аллергические осложнения:
- Поражение клапанов сердца – клапаны, которые обеспечивают ток крови в нужном направлении, утолщаются. Одновременно ткань становится хрупкой и разрывается. Нарушается циркуляция крови в сердце, развивается сердечная недостаточность. Проявляется одышкой и ноющей болью в груди.
- Синовит– серозное воспаление суставов – результат аллергизации, возникает на второй неделе заболевания. Поражаются мелкие суставы пальцев и стоп. Проявляется припухлостью и болезненностью. Проходит самостоятельно без лечения.
- Ревматизм – поражение крупных суставов, возникает на 3-5 неделе. Кроме боли в конечностях могут появиться и осложнения со стороны сердца. Ревматизм cчитается самым распространенным и неприятным осложнением скарлатины.
- Гломерулонефрит – поражение почек. После выздоровления температура поднимается до 39°. Появляются отеки и боли в пояснице. Моча становится мутной, ее количество уменьшается. В большинстве случаев стрептококковый гломерулонефрит поддается лечению и проходит без следа. Но если вовремя не принять меры, то может развиться почечная недостаточность.
- Хорея Сиденгама – поражение головного мозга, которое возникает через 2-3 недели после выздоровления. Первые проявления: смех и плач без причины, беспокойный сон, рассеянность и забывчивость. Позже появляются неконтролируемые движения в конечностях. Они быстрые и беспорядочные. Нарушается координация, походка, речь. В некоторых случаях мозгу удается компенсировать нарушенную функцию, в других несогласованность движений остается на всю жизнь.
Поздние осложнения после скарлатины чаще всего возникают, если инфекционное заболевание лечили самостоятельно без антибиотиков или диагноз был поставлен неправильно. Профилактика осложнений – правильное и своевременное лечение скарлатины. При первых признаках болезни необходимо обратиться к врачу. Прием антибиотиков, противоаллергических средств и прием большого количества жидкости, это надежная защита от возникновения осложнений.
Лечение трахеита у детей
Лечение трахеита у ребенка должно проводиться под контролем педиатра. При тяжелом течении может потребоваться помощь пульмонолога – врача, который занимается терапией заболеваний легких и дыхательных путей.Лечение трахеита включает медикаментозные и немедикаментозные методы, грамотная комбинация которых позволяет облегчить состояние ребенка и справиться с кашлем.
Медикаментозные методы
- Для воздействия на инфекционную причину заболевания назначаются антибактериальные, противовирусные или противогрибковые средства. Но при легко протекающем трахеите врач может принять решение о лечении без использования таких препаратов. При этом ребенок будет находиться под постоянным наблюдением, при ухудшении состояния терапия корректируется.
- Основные усилия при лечении трахеита направлены на облегчение кашля. Для этого ребенку назначаются муколитики, которые помогают разжижать и выводить мокроту. Противокашлевые средства при трахеите показаны в случае изнуряющего кашля. Они применяются строго по назначению врача.
- При лечении ребенка также широко используются средства от кашля, содержащие экстракты лечебных растений с муколитическим, отхаркивающим и противовоспалительным действием. Входящие в состав компоненты дополняют и усиливают действие друг друга. Например, сироп от кашля Доктор МОМ содержит 10 тщательно подобранных экстрактов лекарственных растений. Он помогает разжижать и выводить мокроту при трахеите, оказывает противовоспалительное действие. Сироп от кашля Доктор МОМ можно применять для лечения ребенка с 3 лет.
Немедикаментозные методы
В дополнение к медикаментозной терапии при трахеите используют различные физиопроцедуры, специальный массаж для облегчения отхождения мокроты при кашле – все по показаниям врача.Важно помнить, что своевременно начатое комплексное лечение и соблюдение рекомендаций специалиста – залог успешного избавления ребенка от трахеита. Самолечение кашля чревато развитием осложнений и затяжным течением болезни
О лечении кашля по интернету
Многие молодые мамочки часами пропадают на интернет форумах, где делятся своими советами по лечению детей от тех или иных заболеваний. Рекомендуют схемы лечения от своих докторов, советуют лекарственные препараты и т.д. Запомните, это недопустимо.
Как часто педиатры сталкиваются с тем, что родители самостоятельно начинают пичкать малышей сильными средствами от кашля, т.к. им показалось, что у малыша, например, начинается бронхиальная астма.
Врачи объясняют родителям, что лечится по интернету и совету соседей нельзя. Дело в том, что читая симптомы различных заболеваний, почему-то пациенты обязательно находят у себя и своих близких все негативные симптомы, иногда доходя просто до абсурда. Поэтому лечить болезни должны только профессионалы.
Дети, иммунитет и простуда
Абсолютное большинство родителей искренне желает самого лучшего своим детям и, прежде всего, здоровья. Но дети все равно, как назло, постоянно болеют. И самая частая болезнь у малышей — это обычная простуда (ОРЗ или ОРВИ), особенно у тех, кто посещает ясли или детский сад. Такие дети могут переносить до 8-10 острых респираторных вирусных инфекций за год, и даже больше. Хотя простуды, даже частые, редко приводят к серьезным осложнениям, они, безусловно, вызывают серьезный дискомфорт не только у самого малыша, но и папы с мамой, из-за недосыпания и вынужденных пропусков работы или учебы. Поскольку такие болезни, как простуда, очень распространены у детей до среднего школьного возраста, нет недостатка в родителях, которые ищут способы предотвращения высокой заболеваемости детей.