Какие нормальные показатели биохимии крови
Содержание:
- Почему же так тяжело похудеть после 40 лет? Причин этому может быть несколько:
- Выработка паратгормона
- Обзор народных средств
- Как сдается анализ?
- Первичное лечение задержки мочи
- Причины повышения
- Что показывает креатинин в крови?
- Почему мы набираем вес после 40
- Норма креатинина в крови у женщин
- Паратгормон понижен
- Классификация бесплодия у женщин
- Что такое тироксин (гормон Т4)?
- Паратгормон и кальцитонин
- Креатинин в крови
- Ревматоидный фактор
- Причины понижения
- Показания к началу Заместительной почечной терапии – гемодиализу:
Почему же так тяжело похудеть после 40 лет? Причин этому может быть несколько:
- Снижение мышечной массы, которое чаще всего связано с сидячим образом жизни и низкой физической активностью.
- Потребление большого количества калорий в виде обработанных и ультра-обработанных продуктов.
- Низкое потребление антиоксидантов, клетчатки, витаминов, минералов, полезных жиров, например, омега-3.
- Устойчивость к инсулину, которая часто влияет на аппетит и может привести к накоплению жира в области живота.
- Постоянный стресс и депрессия, увеличивающие уровень кортизола и других «гормонов стресса», что может привести к накоплению жира и возникновению тяги к определенным продуктам.
- Недосып, который влияет на обмен веществ и связан с развитием ожирения, гипертонии и других метаболических нарушений.
- Использование лекарственных средств, например, антидепрессантов, которые могут способствовать набору веса.
Исследование, упомянутое выше, показало, что вопреки устоявшемуся мнению, женщины в период менопаузы далеко не всегда испытывают изменения в обмене веществ. Это означает, что причиной набора веса часто не являются гормоны.
Выработка паратгормона
Выработка паратгормона регулируется уровнем ионизированного кальция в крови. Если кальций в крови снижается – паратгормон начинает выделяться активнее.
На поверхности клеток паращитовидных желез находится кальций-связывающий рецептор, который непосредственно способен «ощущать» концентрацию кальция в крови и регулировать скорость, с которой вырабатывается паратгормон. Это единственный на данный момент известный науке рецептор, который «управляется» не пептидами или гормонами, а самим веществом – вернее, его ионами. Как бы то ни было, в норме паратгормон вырабатывается паращитовидными железами только при снижении концентрации кальция в крови.
Обзор народных средств
Среди народных методов есть масса средств, с помощью которых можно понижать креатинин. Самые эффективные среди них следующие:
- Отвар полевого хвоща. Для его приготовления берут 2 части корней растения, 1 часть – пагонов и листьев (которые представляют собой своего рода иголки как у сосны). Их тщательно измельчают в ступе или при помощи блендера, добавляют 20 частей воды, доводят до кипения на медленном огне и выдерживают в течение 30 минут. Получится своего рода густой отвар с ярким зеленым оттенком. Его следует процедить и принимать по 100 миллилитров 3 раза в сутки. Курс лечения – неделя. Стоит учесть, что такое средство – мощное мочегонное, поэтому на момент соблюдения такой терапии следует как можно больше пить.
- Настой лепестков чайной розы. Для приготовления настоя берут лепестки, собранные в начале мая (когда только начинается цветение). Их высушивают, берут 2 столовые ложки и заливают 200 миллилитрами крепкого алкоголя. Настаивать 3 суток, далее – процедить. Принимать по 1 чайной ложке 3 раза в день до тех пор, пока приготовленная смесь не закончится. Повторный курс проводить не ранее чем через 3 недели после окончания предыдущего.
- Отвар из крапивы. Универсальное средство для очистки крови от токсинов, также дает мочегонный эффект. Для приготовления берут 50 грамм свежих листьев крапивы, заливают 1 литром воды. Далее – настаивают ночь, утром меняют воду и ставят на огонь. Довести до кипения, снять с плиты и дать остыть до комнатной температуры. Пить по 100 миллилитров 3 раза в день. Готовое средство хранить в холодильнике не более 5 дней.
Перед применением вышеуказанных нетрадиционных методов лечения врачебная консультация – обязательна. Стоит учитывать, что повышение уровня креатинина нередко указывает на хронические заболевания эндокринной системы и банальной диетой, стимулированием работы почек восстановить баланс нутриентов в крови не получится.
Как сдается анализ?
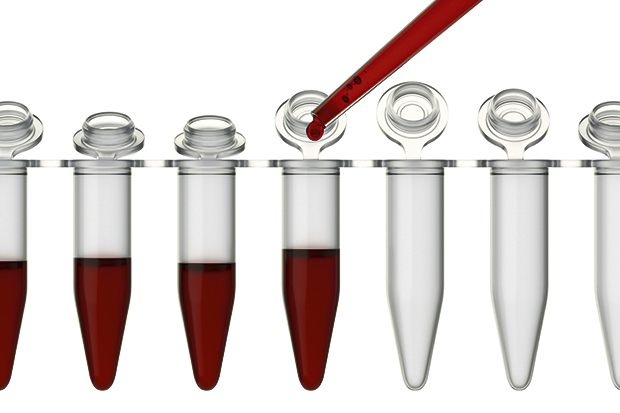
Определение креатинина в крови у женщин выполняется в ходе проведения биохимического анализа. Для этого забирается кровь из локтевой вены в количестве 5-10 мл. Взятие крови выполняет медицинский персонал в условиях манипуляционного кабинета с обязательным соблюдением правил асептики и антисептики, направленных на недопущение инфицирования пациента во время выполнения данной инвазивной манипуляции. После забора кровь на определенный период времени оставляется в пробирке для формирования сгустка и отделения сыворотки. Полученная сыворотка вносится в специальный биохимический анализатор, который проводит определение концентрации креатинина в автоматическом режиме. Для проведения качественного исследования перед сдачей крови женщине следует придерживаться нескольких несложных подготовительных рекомендаций, к которым относятся:
Сдача крови натощак, для чего исследование обычно проводится утром
После сна допускается прием негазированной минеральной воды или несладкого чая.
Последний прием пищи допускается не менее, чем за 8 часов до проведения исследования, поэтому допускается легкий ужин накануне сдачи крови с обязательным исключением жирной, жареной пищи, а также алкоголя.
За несколько дней до сдачи крови для анализа следует избегать интенсивных физических нагрузок, которые могут стать причиной повышения уровня креатинина в крови у женщины.
В день исследования желательно избегать физических и эмоциональных нагрузок, а также не курить.
В случае приема лекарственных средств об этом важно предупредить лечащего врача, который определит возможность их дальнейшего применения накануне исследования.
За 15-20 минут до исследования женщине рекомендуется немного отдохнуть, принять положение тела сидя на стуле или кушетке.. Выполнение таких подготовительных мероприятий, а также проведение исследования концентрации креатинина в крови у женщин даст возможность получить достоверные результаты анализа и избежать ошибочной постановки диагноза
Выполнение таких подготовительных мероприятий, а также проведение исследования концентрации креатинина в крови у женщин даст возможность получить достоверные результаты анализа и избежать ошибочной постановки диагноза.
Первичное лечение задержки мочи
При острой задержке мочи, а также при развитии таких осложнений хронической задержки, как почечная недостаточность, инфекция, двусторонний уретерогидронефроз, следует немедленно катетеризировать мочевой пузырь катетером Фоли. Если катетеризация уретры невозможна или противопоказана, больного необходимо срочно направить к урологу. При быстрой декомпрессии мочевого пузыря катетером может наблюдаться гематурия, гипотензия и постобструктивная полиурия.
Оптимальная продолжительность катетеризации больного с ДГП неизвестна. Если пациенту просто однократно выпустить мочу, до 70% мужчин в течение недели снова обратятся к врачу с повторной задержкой мочи (Breum L. et al., 1982). Исследования McNeill S. А. et al. (2004), Lucas M. G. et al. (2005) свидетельствуют о том, что вероятность восстановления самостоятельного мочеиспускания после удаления уретрального катетера повышается, если больной на протяжении 3 дней до этого будет получать α-блокаторы (например тамсулозин, доксазозин, теразозин). Согласно рекомендациям Американской урологической ассоциации, перед принятием решения о хирургическом вмешательстве следует один раз удалить катетер с целью попытки возобновления самостоятельного мочеиспускания, однако такое решение должен принимать лечащий уролог. Для профилактики острой задержки мочи показан длительный прием α-адреноблокаторов или ингибиторов α-редуктазы (финастерид, дутастерид) под наблюдением уролога.
Результаты литературного обзора Cochrane (Niel-Weise B. S. et al., 2005) свидетельствуют, что в случае необходимости катетеризации мочевого пузыря на срок более 14 дней рекомендуется проведение надлобковой цистостомии (вместо катетеризации), поскольку при этом больные меньше испытывают дискомфорт, а частота случаев бактериурии снижается. По мере возможности следует избегать длительной уретральной катетеризации в связи с риском таких осложнений, как инфекция мочевыводящих путей, сепсис, травма уретры, простатит, плоскоклеточный рак, образование камней, формирование стриктур и эрозий уретры.
Пациенты с хронической задержкой мочи, особенно с диагнозом нейрогенного мочевого пузыря, могут проводить периодическую самокатетеризацию, такая тактика позволяет сократить число таких осложнений, как почечная недостаточность, изменения верхних мочевыводящих путей и уросепсиса.
Подход к лечению задержки мочи в каждом конкретном случае зависит от ее причин и может включать как хирургические, так и терапевтические методы под наблюдением уролога.
Подготовил Богдан Борис
Причины повышения
Повышение уровня креатинина в крови у мужчин является достаточно частым явлением, которое развивается под воздействием физиологических и патологических причин. К патологическим факторам относятся:
- Разрушение мышечной ткани вследствие тяжелых травм, некоторых инфекционных заболеваний, а также нарушения кровообращения в тканях. При этом креатинин в большом количестве поступает в кровь.
- Перераспределение крови с ее уменьшенным поступлением в почки и нарушением процесса фильтрации в почечных клубочках.
- Нарушение водно-электролитного баланса с увеличением концентрации солей натрия, способствующих задержки жидкости в организме.
- Кровопотери или дегидратация (обезвоживание) организма мужчины, приводящие к относительному повышению уровня креатинина в крови.
- Значительное снижение функциональной активности почек, характеризующееся нарушением процесса фильтрации крови в почечных клубочках.
- Интоксикация организма, являющаяся следствием экзогенного (внешнего) поступления или эндогенного (внутреннего) образования различных ядовитых соединений.
- Патология органов эндокринной системы (различные железы внутренней секреции), приводящая к изменению уровня креатинина в крови.
Также выделяются физиологические факторы, при воздействии которых возможно кратковременное повышение концентрации креатинина в крови мужчины. К ним относится повышенное поступление определенных продуктов питания с пищей, содержащих в себе соединения, предшественники креатинина (результат усиленного белкового питания), достаточно быстрый прирост мышечной массы (обычно имеет место у спортсменов), длительные интенсивные нагрузки на поперечно-полосатые скелетные мышцы.
Что показывает креатинин в крови?
Креатинин представляет собой конечный результат метаболизма (химические отходы). Молекулы креатинина образуются в конце довольно сложной креатин-фосфатной реакции, индуцированной мышцами, печенью, поджелудочной железой. Функция креатин-фосфатной реакции заключается в снабжении организма энергией и насыщении клеток молекулами воды.
Креатин образуется из креатина — азотсодержащей карбоновой кислоты, которая самостоятельно синтезируется мышцами и органами, иногда ее дополнительно принимают спортсмены в качестве вспомогательной пищевой добавки. В конечном счете креатинин выделяется в кровь и выводится из организма почками с мочой.
Высокое количество метаболита в крови говорит о том, что почки или мочевыделительная система не могут отфильтровать креатинин, то есть не справляются с выводящей функцией, чаще всего из-за почечной недостаточности. С другой стороны высокий креатинин / креатин может быть не связан с нарушением мочевыделительной функции.
Например, высокий креатинин в крови наблюдается из-за:
- Приема некоторых спортивных добавок (креатина);
- Избытка белка животного происхождения в рационе;
- Приема некоторых лекарственных препаратов (сульфаметоксазол);
- Патологии печени;
- Интоксикации;
- Повреждения мышц;
- Сахарного диабета;
- Заболеваний щитовидной железы, в частности, тиреотоксикоза;
- Некоторых аутоиммунных заболеваний;
- Обильной кровопотери.
Если по результатам биохимического анализа крови уровень креатинина слишком высокий, то компьютерная томография с контрастом не проводится. Пациенту можно делать КТ без контраста, либо предпочтение отдается другому методу диагностики.
При очень низком уровне креатинина обследование с контрастом также противопоказано. Однако причины этого состояния не связаны с патологией почек и мочевыводящей системы. Креатинин может быть снижен и у здорового человека, если в его рационе мало белка животного происхождения, при голодании и строгих диетах.
Также креатинин может быть снижен из-за:
- Истощения организма;
- Снижения мышечной массы или атрофии из-за болезни;
- Обезвоживания;
- Цирроза печени;
- Беременности (в первом триместре);
- Обширного воспалительного процесса.
Чтобы исключить ложные результаты анализа крови на креатинин, обследование проводится натощак. Накануне необходимо уменьшить количество мясной пищи в рационе, за день исключить алкоголь и интенсивные нагрузки.

Почему мы набираем вес после 40
Важное исследование, проведенное в августе 2021 и опубликованное в журнале «Science», включало в себя данные приблизительно 6 500 добровольцев в возрасте от 0 до 95 лет. Согласно этому исследованию главной причиной набора веса в среднем возрасте является избыток потребляемых калорий, а не замедление метаболизма.. Ученые также отметили отсутствие существенных различий в скорости обмена веществ у женщин и мужчин при контроле других факторов, например, размера тела (для поддержания работы более крупного тела требуется больше калорий).
Ученые также отметили отсутствие существенных различий в скорости обмена веществ у женщин и мужчин при контроле других факторов, например, размера тела (для поддержания работы более крупного тела требуется больше калорий).
Результаты исследования, сконцентрированного на наборе веса из-за изменений в обмене веществ, показали, что изменения скорости метаболизма можно грубо разделить на четыре периода:
- До 1 года: скорость сжигания калорий достигает своего пика.
- От 1 до 20 лет: метаболизм постепенно снижается, приблизительно на 3% в год.
- От 20 до 60 лет: скорость обмена веществ в этот период относительно стабильна.
- После 60 лет: метаболизм замедляется на 1% в год.
Норма креатинина в крови у женщин
У женщин нормальное значение концентрации креатинина крови меньше, чем у мужчин, что связано с анатомическими и физиологическими особенностями, в частности меньшим объемом мышечной массы. Данный показатель варьирует в пределах от 30 до 98 мкмоль/л (мкмоль в 1 л крови). Также нормальная концентрация креатинина в крови у женщин варьирует в зависимости от ее возраста, что можно представить в виде таблицы:
|
Возраст женщины |
Нормальная концентрация креатинина в мкмоль/л |
|
С рождения до 1-го года |
30-49 |
|
От 1-го года до 6-ти лет |
32-53 |
|
От 6-ти лет до 11-ти лет |
35-61 |
|
От 11-ти лет до 15-ти лет |
47-71 |
|
От 15-ти до 20-ти лет |
52-82 |
|
От 20-ти лет |
51-98 |
Знание нормальных показателей концентрации креатинина в крови у женщин позволяет лечащему врачу проводить правильную интерпретацию результатов исследования.
Паратгормон понижен
Ситуация, когда паратгормон понижен, встречается в жизни нечасто. Основной причиной понижения паратгормона в крови является перенесенная операция на щитовидной железе, при которой были случайно удалены или лишены кровоснабжения расположенные рядом маленькие и не всегда хорошо заметные паращитовидные железы.
Обычно в случае, когда паратгормон понижен, симптомы включают в себя онемение пальцев рук и ног, появление неприятного чувства «бегания мурашек» по коже, появление судорожных сокращений мышц. Выраженность этих симптомов зависит от уровня кальция в крови – чем они ниже, тем хуже чувствует себя пациент. В тяжелых случаях могут развиваться общие судороги. При отсутствии лечения пациент может погибнуть.
Для состояния, когда паратгормон понижен, существует особый термин – «гипопаратиреоз». Многие пациенты с подобной проблемой пытаются выяснить, как повысить паратгормон, однако случится повышение паратгормона в будущем или нет – после операции обычно зависит только от того, насколько большая травма была нанесена паращитовидным железам. Если восстановление функции паращитовидных желез возможно, то оно обязательно произойдет. Однако в течение всего времени, пока паратгормон понижен, пациенты нуждаются в приеме препаратов витамина Д и кальций – порой в достаточно больших дозах.
Классификация бесплодия у женщин
Выделяют два основных типа этой проблемы: первый тип – первичное бесплодие, которое диагностируется у женщин в тех ситуациях, когда беременность не наступает в течение года активной половой жизни при условии отсутствия средств контрацепции. Такой тип бесплодия возникает в двух ситуациях: при пороках развития матки (седловидная или двурогая матка, недоразвитие матки, неправильная анатомия органа), при нарушении нормального режима функционирования эндокринной системы. Вторичное бесплодие диагностируется при наличии хотя бы одной беременности в прошлом (даже в том случае, если ребёнок так и не появился на свет). Это может случаться по следующим причинам: из-за травм органов малого таза, проведённых абортов или других типов операций; опухолевых процессов, протекающих в репродуктивной системе (это может быть миома, эндометриоз, поллиноз); при воспалительных болезнях половой системы женщин; при нарушениях гормонального фона, случившихся из-за заболеваний эндокринной системы при несовместимости партнёров.
Как определить бесплодие? Для этого необходимо обратиться к специалисту, знающему, каковы основные признаки такой проблемы, как бесплодие у женщин.
Что такое тироксин (гормон Т4)?
Мы часто видим в результатах анализа гормоны ТТГ, Т3, Т4, часто с антителами к ТПО и тиреоглобулину. Сдают эти анализы при подозрении на наличие заболевания щитовидной железы, а иногда – на фоне лечения заболевания щитовидной железы, с целью контроля результатов. Давайте попытаемся разобраться, за что отвечает гормон Т4 в организме человека, какие функции он выполняет, как его определять в крови и как понимать результаты анализов.
Гормон Т4 – это гормон из группы йодтиронинов, построенный на основе двух остатков аминокислоты тирозина и четырех атомов йода. Синонимы: тироксин, тетрайодтиронин. Именно из-за количества атомов йода гормон Т4 и получил свое числовое обозначение. Строение гормона – очень простое, он достаточно просто может быть синтезирован искусственным путем и так же легко выявлен в крови лабораторными анализаторами.
Т4 – гормон щитовидной железы, вырабатываемый ее клетками. Клетки щитовидной железы (тироциты) захватывают аминокислоты и йод и синтезируют из них предшественник тироксина – тиреоглобулин, который запасается в ткани щитовидной железы в особых хранилищах – фолликулах. При возникновении потребности в гормоне Т4 тиреоглобулин разрезается на короткие фрагменты и выделяется в кровь – уже в виде готового гормона Т4.
Основное действие гормона Т4 – катаболическое, т.е. высвобождающее энергию из энергетических субстратов, накапливаемых в организме (жира, гликогена и т.д.). Что за гормон Т4 свободный можно легко понять, если начать принимать 200 или 300 микрограммов этого гормона в сутки – на фоне приема этого лекарства участится пульс, появится раздражительность, начнется похудание. Из этого эксперимента (кстати, его регулярно проводят сотни и тысячи женщин в поисках способа похудеть) не следует, конечно, что тироксин вреден, поскольку так выглядят только симптомы передозировки гормона Т4, а в норме он только обеспечивает нормальный распад жиров, нормальную частоту сердечных сокращений, нормальную нервную возбудимость.
Следует отметить что в организме гормон Т4 является не самым активным гормоном щитовидной железы, он почти в 10 раз менее активен, чем гормон Т3 – трийодтиронин, содержащий 3 атома йода. В небольшом количестве Т3 образуется клетками щитовидной железы, а основное его количество создается из гормона Т4 прямо в тканях человеческого тела (происходит как бы активация ранее не очень активного гормона).
Гормоны Т3, Т4 называют также тиреоидными гормонами (от слова «thyroid» — щитовидная железа), поскольку они образуются в щитовидной железе. Следует также знать, что гормоны ТТТ и Т4, которые часто называют «гормоны щитовидной железы ТТГ, Т4», на самом деле образуются совершенно в разных местах – гормон ТТГ образуется в гипофизе на основании головного мозга, а Т4 секретируется тироцитами (клетками щитовидной железы). Пациенты привыкают к тому, что при обращении к эндокринологу им часто назначают ТТГ и Т4 одновременно, поэтому и объединяют их вместе, что в целом не верно.
Паратгормон и кальцитонин
В отличие от такого вещества, как кальций, паратгормон и кальцитонин – это «враги», антагонисты. Паратгормон нацелен на повышение уровня кальция в крови, а кальцитонин – на снижение его. Паратгормон стимулирует разрушение костных балок при длительном повышении, а кальцитонин – наоборот, заставляет образовываться новую костную ткань и укрепляет тем самым кость. Взаимосвязи между гормонами, если «копнуть» глубоко, даже более глубокие – так, при некоторых наследственных синдромах (синдром множественной эндокринной неоплазии, МЭН) одновременно развиваются опухоли, которые вырабатывают оба гормона – паратгормон, кальцитонин. Поэтому при обследовании по поводу повышенного паратгормона, кальцитонин сдается обязательно.
Креатинин в крови
В диагностике часто используется анализ креатинина в образце крови. Тест на креатинин рассказывает о работе почек и их эффективности. Относительно часто он первым сообщает о проблемах с мочевыводящей системой. Также анализ назначается, когда врач подозревает заболевания мочевыводящих путей или пациент подвергся воздействию токсинов, которые могут повредить почки.
Также необходимо провести анализ креатинина крови перед некоторыми сложными исследованиями, проводимыми с применением контрастирующих жидкостей. Предварительный анализ на креатинин покажет, справятся ли с контрастным веществом почки.
Тесты, требующие определения уровня концентрации креатинина:
- Магнитно-резонансная томография;
- Компьютерная томография;
- Компьютерная ангиография.
Ревматоидный фактор
Исследование крови на ревматоидный фактор направлено на выявление специфических антител класса IgM к антителам класса IgG.
Лабораторный тест на ревматоидный фактор является скрининговым исследованием, направленным на выявление аутоиммунных нарушений. Главная задача исследования на ревматоидный фактор – выявление ревматоидного артрита, болезни и синдрома Шегрена и ряда других аутоиммунных болезней.
Анализ на ревматоидный фактор может потребоваться при следующих симптомах:
- боли и отечность в суставах;
- ограничение подвижности в суставах;
- чувство сухости в глазах и во рту;
- кожные высыпания по типу кровоизлияний;
- слабость, упадок сил.
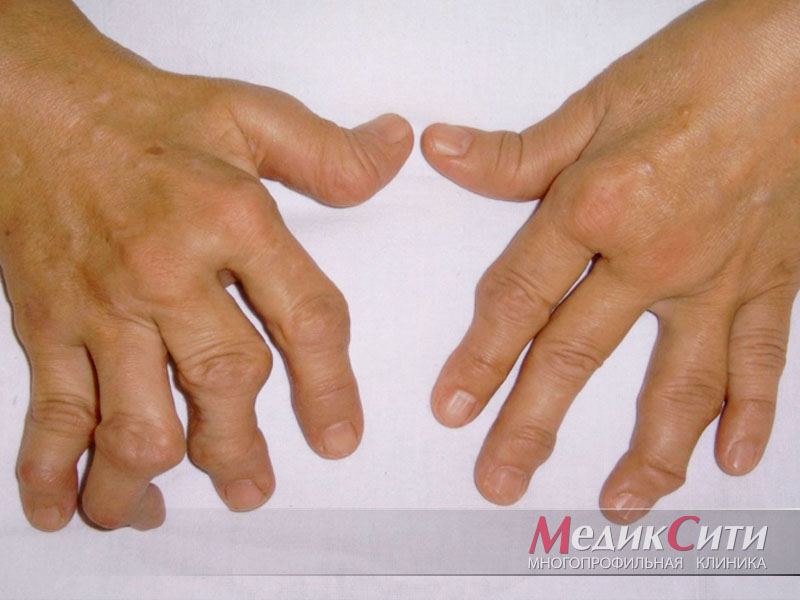
1
Ревматоидный артрит

2
Ревматологическое обследование
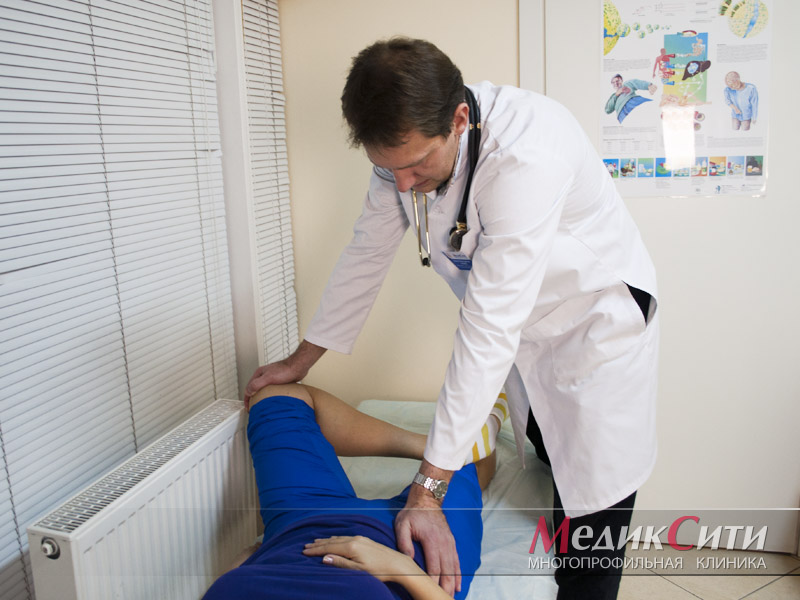
3
Ревматологическое обследование
Нормы ревматоидного фактора в крови
Теоретически в здоровом организме ревматоидного фактора быть не должно. Но все же в крови у некоторых даже здоровых людей этот фактор присутствует в небольшом титре. В зависимости от лаборатории верхняя граница нормы ревматодного фактора варьирует от 10 до 25 международных единиц (МЕ) на 1 миллилитр крови.
Ревматоидный фактор одинаковый у женщин и мужчин. У людей пожилого возраста показатель ревматоидного фактора будет несколько выше.
Ревматоидный фактор у ребенка должен составлять в норме 12,5 МЕ на миллилитр.
Анализ на ревматоидный фактор используется для диагностики следующих заболеваний:
- ревматоидный артрит;
- системные аутоиммунные заболевания;
- риоглобулинемия.
Другие причины повышения ревматоидного фактора
Дополнительные причины повышения ревматоидного фактора могут быть следующими:
- сифилис;
- краснуха;
- инфекционный мононуклеоз;
- малярия;
- туберкулез;
- грипп;
- гепатит;
- лейкемия;
- цирроз печени;
- сепсис
Если причина повышенного ревматоидного фактора – инфекционные заболевания, например, инфекционный мононуклеоз, то титр ревматоидного фактора обычно меньше, чем при ревматоидном артрите.
Тем не менее, анализ на ревматоидный фактор прежде всего помогает распознать ревматоидный артрит. Однако следует подчеркнуть, что ставить диагноз лишь на его основании нельзя. Поскольку ревматоидный фактор может быть повышенным при многих других патологических состояниях аутоиммунной и не аутоиммунной природы. Кроме этого, примерно у 30% больных ревматоидным артритом анализ крови на ревматоидный фактор может оказаться отрицательным (серонегативный вариант ревматоидного артрита).
Анализ крови на ревматоидный фактор проводят утром натощак (с последнего приема пищи должно пройти от 8 до 12 часов).
Причины понижения
Снижение концентрации креатинина в крови у мужчины является достаточно редким явлением. Оно свидетельствует о выраженном нарушении белкового обмена, в частности истощении энергетического субстрата поперечно-полосатых скелетных мышц креатинфосфата, из которого образуется креатинин. Это может быть при значительном истощении организма мужчины на фоне длительного течения инфекционных процессов, а также на поздних стадиях развития злокачественной опухоли с большим количеством метастазов. Также существует несколько факторов, которые дополнительно могут приводить к снижению концентрации креатинина в крови:
- Диета с минимальным поступлением белковых соединений в организм, приводящая к выраженному исхуданию мужчины (кахексия).
- Снижение массы тела при систематическом выполнении физических нагрузок, при которых энергия, теряемая для выполнения мышечной работы, не восполняется питанием.
- Длительное лечение с применением гормональных препаратов глюкокортикостероидов, которые вызывают постепенное изменение основного метаболизма с распадом собственных белков организма, в том числе входящих в состав скелетной поперечно-полосатой мускулатуры.
Данные факторы, при которых снижается уровень креатинина в крови у мужчины требуют обстоятельной диагностики и назначения соответствующего адекватного лечения.
Показания к началу Заместительной почечной терапии – гемодиализу:
- гиперкалиемия выше 6 ммоль/л, метаболичиский ацидоз, который не поддается коррекции;
- скорость клубочковой фильтрации (СКФ) 10 мл/мин и < , или уровень мочевины крови >36ммоль/л;
- уремический перикардит;
- жизнеопасная гипергидратация, отек легких рефрактерный к терапии мочегонными;
- наличие олигоанурии – выделения в сутки не более 0,5 л мочи даже при форсированном диурезе
- прогрессирующая уремическая энцефалопатия и/или нейропатия;
В дневном стационаре – отделении гемодиализа вам помогут:
- Определить причины возникновения почечной дисфункции;
- Определить патологические изменения: острая или хроническая недостаточность;
- Провести качественный медицинский осмотр;
- Назначить диагностику почечной недостаточности;
- Произвести лечение почечной недостаточности;
- Составить прогноз по окончанию лечения;
- Назначить профилактику почечной недостаточности.
Процедура проводится 3 раза в неделю. Длительность ее составляет от 240 мин до 270 мин.
В дневном стационаре проводятся:
- определение программы или метода диализа, в том числе с учетом степени тяжести основного и сопутствующих заболеваний и наличия инфекционных и неинфекционных осложнений;
- оценка функции доступа для диализа;
- изменение предписания лечения методами диализа в зависимости от клинического состояния пациента, функции доступа для диализа и изменения степени тяжести, сопутствующих заболеваний;
- динамическое наблюдение больных, получающих лечение методами диализа. Проведение антропометрии, измерение артериального давления, пульса, температуры тела, контроль функции доступа для диализа, состояния гидратации или верификация величины «сухого веса», дозы диализа, эффективного времени диализа, не восполняемой ультрафильтрации и других параметров процедуры диализа;
- назначение и оценку лабораторного и инструментального обследования для обеспечения контроля качества лечения;
- обеспечивает тщательное обследование больных с нарушением фосфорно-кальциевого обмена, вторичного гиперпаратиреоза, неконтролируемой артериальной гипертензией, проводится лечение интрадиализной гипертензии ежедневными сеансами гемодиализа, ГДФ- ONLINE;
- диализная терапия Минерально — костных нарушений дополняется современной фармакотерапией, в частности кальцимиметиками, несодержащими кальций фосфат-связывающими препаратами, активаторами рецепторов витамина Д;
- оценку риска развития осложнений, связанных с оказанием медицинской помощи методами диализа;
- выработку рекомендаций по тактике лечения и обследования;
- обеспечивает отбор, обследование и перевод больных на трансплантацию почки, при необходимости направляет в нефрологическое отделение потенциальных реципиентов и доноров для обследования на предмет возможности выполнения трансплантации;
- проводит обучение пациентов с хронической почечной недостаточностью и их родственников методам контроля и профилактики осложнений диализного доступа, а также осложнений хронической почечной недостаточности.
Отделение развернуто на 15 диализных мест. Парк аппаратов «Искусственная почка» насчитывает 15 диализных мест, работающих в 4 смены круглосуточно. Для диализа используются диализаторы с мембраной нового поколения (из полисульфона, благодаря высокой проницаемости такой мембраны кровь проходит глубокую очистку, и выводится больший объем токсинов, чем с обычной мембраной из целлюлозы), глюкозосодержащие концентраты диализирующей жидкости, установлена высокопроизводительная система водоочистки, качество воды которой полностью соответствует мировым стандартам
Наше отделение оборудовано пандусами, поручнями, что очень важно для пациентов с ограниченными возможностями здоровья
В отделении гемодиализа пациенты могут получить консультативную помощь всех специалистов НИИ урологии и интервенционной радиологии имени Н.А. Лопаткина –филиала ФГБУ «НМИЦ радиологии» Минздрава России. Подключение к аппарату искусственной почки и регулярное прохождение процедуры позволяют продлить жизнь от 15 до 25 лет. Пациенты, отказавшиеся от данной процедуры, имеют риск летального исхода намного раньше – за считанные месяцы.