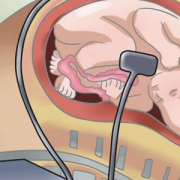
Эко (экстракорпоральное оплодотворение)
Содержание:
Комиссия по отбору пациентов для ЭКО
Решение об оказании пациенту медицинской помощи посредством ЭКО принимает специальная Комиссия по отбору пациентов для проведения процедуры ЭКО, поэтому после обследования туда передаются все документы пациента. Комиссии имеют в составе женские консультации.
Если в ходе обследований выявляются ограничения или противопоказания против лечения, то Комиссия оформляет отказ, а пациента снова направляют в женскую консультацию для наблюдения и курса консервативного лечения бесплодия. Если после прохождения этого курса беременность снова не наступает, пациент может повторно обратиться в Комиссию для получения направления на ЭКО.
Если противопоказаний нет, то Комиссия выдаёт направление на процедуру ЭКО. Но на этом всё не заканчивается.
Что делать после получения одобрения Комиссии?
Для начала пациенту нужно выбрать медицинскую организацию, в которой ему будут делать ЭКО из перечня, предоставленного Комиссией. Сейчас в списке около сорока организаций с различным статусом, от федеральных до коммерческих. Если возможности для оказания медицинской помощи в выбранной организации пока нет, пациента вносят в лист ожидания и присваивают ему специальный шифр. Информация конфиденциальна персональные данные в листе ожидания не указываются.
Когда очередь пациента из листа ожидания на оказание медицинской помощи подходит, ему выдают направление. Направление выдаётся в той же женской консультации, где пациент проходил обследование. В направлении указываются дата и время, когда пациент должен прийти в клинику для получения медицинской помощи. С собой необходимо иметь следующие документы:
- направление;
- полис ОМС;
- паспорт.
Медицинская помощь методом вспомогательных репродуктивных технологий оказывается в условиях дневного стационара. В базовой программе ЭКО выделяют следующие этапы:
- стимуляция суперовуляции;
- пункция фолликулов яичника;
- искусственное оплодотворение ооцитов;
- культивирование эмбрионов;
- перенос эмбрионов в полость матки;
- криоконсервация эмбрионов;
- криоконсервация гамет (ооцитов, сперматозоидов);
- внутриматочное введение криоконсервированного эмбриона.
Пациенту может понадобиться дополнительно оплатить хранение и транспортировку криоконсервированных эмбрионов.
Показания к ЭКО

Задача экстракорпорального оплодотворения заключается в том, чтобы обеспечить высокую вероятность наступления беременности у семейной пары, не способных зачать естественным путем. Само по себе бесплодие – это лишь симптом и следствие определенных патологических состояний репродуктивной системы одного или обоих родителей. Показания к ЭКО у женщин можно разделить на 3 категории:
- Эндокринные нарушения. Такие патологии вызывают колебания уровня половых гормонов, ответственных за выработку яйцеклеток и подготовку репродуктивной системы женщины к зачатию. Наиболее часто нарушается именно процесс овуляции из-за недостаточного синтеза половыми железами прогестерона. Также к этой категории можно отнести эндометриоз – патологическое разрастание слизистой оболочки матки, также обусловленную гормональными причинами.
- Трубно-перитониальные аномалии. Эта группа показаний связана с нарушением проходимости маточных труб, по которым яйцеклетка двигается от яичников в полость матки, где проходит ее оплодотворение. Причины данного явления могут быть различны – например, хирургическое удаление, рубцовые спайки, низкий тонус мышц матки, воспалительные заболевания органов малого таза, опухолевые новообразования и т. д.
- Иммунологические нарушения. В редких случаях бесплодие обуславливается тем, что иммунная система матери вырабатывает антитела, атакующие сперму полового партнера и не дающую его половым клеткам проникнуть в полость матки. Иммунологическое бесплодие может возникать из-за простой генетической несовместимости половых партнеров или по причине нарушений функционирования иммунитета женщины (например, при аутоиммунных заболеваниях).
- Анатомические аномалии. К ним относятся нарушения строения репродуктивных органов женщины, мешающие нормальному проведению полового акта, зачатию или имплантации эмбриона в эндометрий. Например, это может быть стеноз (патологическое сужение) влагалища или цервикального канала, недостаточное развитие матки, яичников и т. д.
Также показанием к ЭКО у женщин является возраст старше 35 лет. Это обусловлено тем, что со временем в яичниках истощается количество ооцитов, а качество вырабатываемых яйцеклеток ухудшается из-за накопления ошибок в их генетическом материале.
Хотя медицинское участие мужчины в ЭКО ограничивается сдачей генетического материала (спермы), со стороны него также имеются показания к данной процедуре:
- Патологии спермы. Эти показания связаны с аномалиями самих сперматозоидов и/или с нарушением выработки семенной жидкости. К наиболее распространенным патологиям спермы относятся недостаточная концентрация половых клеток, нарушение их морфологического строения, малая подвижность. Также у некоторых мужчин наблюдается недостаточное количество эякулята, наличие в нем гноя и другие патологии.
- Варикоцеле. Это заболевание представляет собой варикозное расширение вен яичек или семенных канатиков, из-за которого повышается температура, что приводит к снижению качества спермы. Варикоцеле является причиной мужского бесплодия в 40% случаев и лечится оперативным методом. Однако, если операция не принесла нужного результата, назначается ЭКО.
- Иммунологическое бесплодие. По механизму развития оно идентично своему женскому «аналогу» с той разницей, что антиспермальные антитела образуются в организме самого мужчины. Из-за этого его половые клетки гибнут или существенно падает их фертильность. Причинами иммунологического бесплодия у мужчин являются обычно травмы, воспалительные заболевания половых органов, врожденные аутоиммунные нарушения.
- Анатомические аномалии. К ним относятся нарушения строения половых органов, затрудняющие нормальное проведение полового акта и доставку спермы в половые пути женщины естественным путем. К этой же категории можно отнести половую дисфункцию (недостаточную эрекцию). Если при этом у мужчины вырабатывается нормальная сперма, она извлекается из яичка или семенного канатика и может быть просто введена в матку женщины для оплодотворения. В тех случаях, когда анатомические аномалии мужской половой системы сочетаются с низким качеством эякулята и/или с репродуктивными проблемами у женщины – проводится ЭКО.
Общим показанием для обоих супругов также является бесплодие неустановленной природы – то есть патологическое состояние, при котором пара не может завести детей по неизвестным причинам. В этом случае назначается комплекс дополнительных обследований для постановки точного диагноза, если они не прояснили ситуацию – назначается ЭКО.
Что такое эффективность ЭКО?
Есть несколько показателей эффективности программ ЭКО. Пациентов, страдающих бесплодием, в первую очередь интересует частота наступления беременности. Средние значения этого показателя в расчете на перенос эмбрионов приблизительно одинаковы во всем мире — около 35-37% (Таблица 1). Следует отметить, что этот показатель демонстрирует возможность реализации программы минимум — наступления беременности, а также тот факт, что эффективность МЦРМ существенно превышает среднеевропейские показатели.
Таблица 1. Частота наступления беременности в расчете на перенос эмбрионов по данным РАРЧ*, ESHRE** и МЦРМ.
|
Организация |
2005 г. |
2007 г. |
2008 г. |
Среднее значение |
|
РАРЧ (Россия) |
35,4% |
38,0% |
37,4% |
36,9% |
|
ESHRE (Европа) |
30,4% |
32,8% |
32,5% |
31,9% |
|
МЦРМ |
45,0% |
49,2% |
49,7% |
47,7% |
Главная же цель на самом деле — рождение в семье здорового ребенка. Наступившая беременность может быть внематочной, может закончиться выкидышем или преждевременными родами, плод может оказаться нежизнеспособным. Поэтому основным показателем, характеризующим достижение главной цели, считается частота родов живым ребенком.
Для успешного завершения лечения бесплодия большое значение имеет квалифицированное наблюдение и ведение наступившей в результате ЭКО и других методов ВРТ беременности.
Анализ исходов беременностей, наступивших в МЦРМ за период с 2001 по 2010 гг., свидетельствует, что родами заканчивается в среднем 77,6% беременностей. При этом среди беременных, которые находились под наблюдением акушеров нашего центра, в 88,4% случаев беременность завершилась рождением здоровых детей.
Противопоказания к проведению ЭКО

Под ними понимается такое состояние одного или обоих половых партнеров, при котором проведение ЭКО может нанести им вред или просто не принесет никакого результата. Противопоказания бывают следующих типов:
- Абсолютные – это непреодолимые патологии, при которых проведение ЭКО невозможно ни при каких условиях;
- Относительные – это патологические состояния, после устранения или купирования которых устранение экстракорпорального оплодотворения возможно.
К абсолютным противопоказаниям к ЭКО со стороны женщины относятся:
- тяжелые патологии, несущие серьезную угрозу жизни – обычно это общесистемные или органические заболевания, такие как острая сердечная, почечная или печеночная недостаточность, язвенный колит, болезнь крона и т. д.;
- анатомические аномалии половых органов, при которых невозможно вынашивание и рождение ребенка – в частности отсутствие матки или влагалища, наличие парных репродуктивных органов, серьезные деформации маточной полости и т. д.
- злокачественные новообразования любой локализации – в том числе не затрагивающие репродуктивные органы;
- сахарный диабет и другие эндокринные нарушения в тяжелой форме;
- психоэмоциональные расстройства – шизофрения, деменция, параноидальное или биполярное расстройство и т. д.
Относительными противопоказаниями к ЭКО у женщин являются:
- инфекционные заболевания, в том числе хронические в стадии обострения – ОРВИ, грипп, ВИЧ (кроме стадии ремиссии продолжительностью не менее 6 месяцев), сифилис, туберкулез, гепатиты;
- острые воспалительные патологии любой локализации, в том числе гайморит, пульпит, ларингит и т. д.;
- требующие оперативного удаления доброкачественные новообразования – в частности, миомы и полипы матки, кисты яичников;
- недавно перенесенные операции, последствия инвазивных манипуляций, травматические поражения различных органов;
- малая и средняя недостаточность любых органов – печени, сердца, почек, сосудов и т. д.
В случае с относительными противопоказаниями ЭКО возможно после полного излечения патологии или, если оно невозможно, после стабилизации состояния пациентки на приемлемом для проведения процедуры уровне.
Наличие большого перечня противопоказаний к экстракорпоральному оплодотворению у женщин объясняется тем, что женский организм испытывает большие нагрузки и серьезные вмешательства при гормональной стимуляции и пункции яичников, во время последующего вынашивания ребенка. В этом период под действием гормонов серьезно меняется иммунная система, которая может вызвать обострения хронических заболеваний, ослабить защиту перед вирусными, грибковыми, бактериальными инфекциями.
У мужчин также имеются свои противопоказания к ЭКО, хотя их меньше, чем у женщин, и практически все они относительные:
- Генетические (наследственные) заболевания. Если мужчина страдает такими патологиями или является носителем дефектных генов, всегда есть повышенный риск их передачи будущему ребенку. Чтобы этого избежать, после ЭКО проводится генетическое обследование эмбрионов с целью отбора наиболее здоровых из них для последующего переноса в матку.
- Половые инфекции. К ним относится кандидоз, хламидиоз, гонорея, сифилис и т. д. Они не только снижают качество спермы, но и могут быть переданы женщине через эякулят. Мужчина может сдать сперму для ЭКО только после полного излечения инфекции.
- Отсутствие сперматозоидов в эякуляте. Обычно эта проблема обусловлена непроходимостью семенных протоков, из-за чего половые клетки не попадают в сперму. Она решается путем пункции яичка для извлечения нужного количества сперматозоидов.
- Онкологические заболевания. Противопоказанием являются не сами патологии, а их лечение с помощью химио- или радиотерапии. Радиоактивное излучение и агрессивные противораковые лекарства снижают качество спермы, вплоть до ее полной неспособности к зачатию. Решением этой проблемы является получение спермы от мужчины до курса лечения.
Единственным абсолютным противопоказанием к ЭКО у мужчин является полное отсутствие выработки сперматозоидов в яичках. В этом случае экстракорпоральное оплодотворение возможно только с использованием спермы донора.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
От чего зависит успех ЭКО?

Экстракорпоральное оплодотворение отличается от естественного тем, что проходит вне тела женщины. Из ее яичников извлекается 1 или более яйцеклеток, которые затем в специальном инкубаторе оплодотворяются заранее подготовленной спермой донора или полового партнера, после чего полученные эмбрионы снова пересаживаются в матку женщины для дальнейшего вынашивания и родов. В рамках процедуры ЭКО проводится несколько мероприятий, влияющих на ее успешность:
- Предварительно женщина проходит гормональную стимуляцию яичников, которая позволяет за 1 менструальный цикл получить не 1-2 яйцеклетки, а больше – вплоть до десятка. Большее количество половых клеток численно повышают шансы на успешное зачатие.
- Полученные яйцеклетки проходят предварительное исследование на возможные нарушения, из них отбираются наиболее жизнеспособные. Специальной обработке подвергается также сперма партнера или донора для повышения ее фертильности.
- С целью повышения шансов на оплодотворение применяются вспомогательные репродуктивные технологии. Например, при недостаточном качестве спермы проводится ИКСИ – принудительная имплантация сперматозоида в яйцеклетку. Женские половые клетки с аномально толстой защитной оболочкой подвергаются ее удалению (хэтчингу).
- Перед имплантацией эмбриона женщина проходит специальную подготовку. Так, для улучшения свойств маточного эндометрия назначается курс прогестерона – женского полового гормона, отвечающего за развитие этой ткани до состояния, максимально пригодного к внедрению зародыша. После имплантации при необходимости также могут назначить поддерживающую гормональную терапию.
Казалось бы, такой набор специальных мер должен довести вероятность наступления беременности если не до 100%, то хотя бы до 60-80% даже после первой попытки ЭКО. Однако, необходимо помнить, что экстракорпоральное оплодотворение в первую очередь – это метод лечения бесплодия, то есть состояния, при котором репродуктивные функции по определению нарушены. Поэтому в реальности шансы забеременеть не слишком отличаются от таковых при обычном половом акте у здоровой пары и составляют примерно 30-40%.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
На эффективность ЭКО также оказывают влияние следующие факторы:
- Общее состояние здоровья пациентки – инфекции, эндокринные, метаболические, аутоиммунные, психические расстройства также могут снизить вероятность наступления беременности;
- Режим питания – чтобы ЭКО закончилось успешно, организм женщины должен получать весь комплекс питательных веществ, в том числе необходимые витамины, макро- и микроэлементы;
- Стресс – чем больше в жизни пациентки сильных эмоциональных переживаний (особенно отрицательных), тем больше вероятность того, что попытка ЭКО закончится неудачей;
- Возраст пациентки – со временем запас здоровых ооцитов в яичниках истощается, в половых клетках накапливаются генетические ошибки, поэтому после 35 лет вероятность наступления беременности сильно падает;
- Масса тела – медицинские исследования показывают, что избыточный вес резко снижает шансы забеременеть, поэтому перед процедурой необходимо привести его в норму.
К другим факторам можно отнести уровень физической активности, экологическую обстановку, качество медицинской помощи, даже социальное и материальное положение семейной пары. Очевидно, что учесть и привести в норму их все достаточно сложно, поэтому шансы на наступление беременности могут серьезно колебаться у каждой конкретной женщины.
Развитие технологий
2021: Выход микрожидкостных чипов для отбора спермы в процедурах ЭКО Fertile на рынок России
19 марта 2021 года группа «Р-Фарм» сообщила о заключении с турецкой биотехнологической компанией Koek Biotechnology соглашения о поставках микрожидкостных чипов Fertile для экстракорпорального оплодотворения (ЭКО) на российский рынок. Сделка предполагает регистрацию и дистрибуцию устройств Fertile, Fertile Plus и Fertile Ultimate. Подробнее здесь.
2020: Анонс устройства для отбора качественной спермы для ЭКО
В середине декабря 2020 года исследователи из Университета Монаша в Австралии разработали микрофлюидное устройство для выделения высококачественной спермы из образцов для ЭКО. Новая технология использует стоячие акустические волны для разделения сперматозоидов в клинически значимых количествах, причем она быстрее, менее трудоемка и не так опасна для сперматозоидов, как современные процедуры центрифугирования и промывания. По словам разработчиков, их система уже начала использоваться в клиниках по лечению бесплодия. Подробнее здесь.
2018: Представлен искусственный интеллект, повышающий успех ЭКО на 20%
В конце декабря 2018 года эксперты из Корнуэльского университета в США и Имперского колледжа в Лондоне продемонстрировали результаты своего исследования, согласно которым эффективность ЭКО можно повысить на 10-20%, если использовать искусственный интеллект (ИИ) для оценки качества эмбрионов.
Половина всех выкидышей вызвана ненормальным количеством хромосом в эмбрионе. Разработка алгоритмов, позволяющих оценить эмбрионы до переноса в матку, считается ключом к успеху ЭКО. Новое исследование показывает, ИИ, обученный на изображениях сотен эмбрионов, может предсказать успех вынашивания с точностью до 85%. В ходе испытаний компьютер проанализировал изображения 328 эмбрионов, имплантированных будущим матерям. Когда его спросили, какие из эмбрионов смогли выжить, он правильно определил вероятность в 280 случаях. ИИ продолжает анализировать получаемые данные, адаптируя свой алгоритм, чтобы сделать его еще более точным.
Исследователи из Корнуэльского университета в США и Имперского колледжа в Лондоне продемонстрировали результаты своих изысканий, согласно которым эффективность ЭКО можно повысить на 20%, если использовать ИИ для оценки качества эмбрионов
Система искусственного интеллекта основана на покадровой фотографии растущих эмбрионов, которая уже используется во многих клиниках по лечению бесплодия. Каждые 10 минут эмбрион фотографируется, и полученное изображение передается эмбриологам, которые оценивают его состояние. Такая неинвазивная оценка снижает риск повреждения эмбриона.
Исследователи отмечают, что рождение здорового ребенка при ЭКО зависит не только от жизнеспособности эмбриона, но этот фактор отвечает за 80-90% успеха. В исследовательских клиниках вероятность выносить здорового ребенка при использовании ЭКО и покадровой съемки у женщины моложе 35 лет без каких-либо проблем со здоровьем равна 50%. При использовании ИИ этот показатель может возрасти до 60–70%.
Исследователи считают, что эта технология может стать доступной в течение ближайших пяти лет, что революционизирует лечение бесплодия. При этом больницам и поликлиникам не придется покупать сложный и дорогой инструментарий – они могут просто отправлять фотографии эмбрионов в специальную лабораторию и получать результаты в считанные минуты.
В каких случаях проводится ЭКО?
Экстракорпоральное оплодотворение назначается при диагностировании у одного или обоих родителей бесплодия. Под этим термином подразумевается неспособность семейной пары зачать естественным образом в течении 12 месяцев при ведении активной половой жизни без использования средств контрацепции. Заболевания, провоцирующие бесплодие, можно разделить на несколько категорий:
- Анатомические аномалии — врожденные или приобретенные (вследствие травм, воспалительных заболеваний, хирургического вмешательства) нарушения строения половых органов, такие как непроходимость или отсутствие маточных труб у женщин и семенных канальцев у мужчин, рубцы и спайки в матке;
- Эндокринные (гормональные) патологии — нарушения выработки гормонов, развивающиеся из-за заболеваний яичников у женщин или семенных желез у мужчин, щитовидной железы, надпочечников, а также других органов, не выполняющих секреторную функцию (печени, почек, ЖКТ и т. д.);
- Психические нарушения – сильные эмоциональные переживания, депрессия, шизофрения и другие психопатологии могут вызвать нарушения гормонального фона, провоцировать отторжение эмбрионов;
- Эндометриоз – аномальное разрастание эндометрия (слоя, выстилающего поверхность матки) и связанные с ним спаечные процессы;
- Иммунные аномалии – патологии, вызываемые реакцией женского организма на мужскую сперму, аутоиммунные заболевания мужчины, при котором собственная защитная система стерилизует сперму и т. д.;
- Сексуальные расстройства – патологии, затрудняющие или делающие невозможным естественный половой акт или зачатие, такие как эректильная дисфункция у мужчин, отсутствие или недостаточное качество спермы у мужчин, вагинизм, фригидность у женщин;
- Инфекционные заболевания – вирусы, грибки, бактерии, кишечные паразиты способны нарушить работу половых органов, вызвать общие заболевания (воспалительные, эндокринные и т. д.), затрудняющие зачатие или наступление беременности, спровоцировать слишком резкий иммунный ответ женского организма;
- Генетические нарушения – некоторые хромосомные патологии сопровождаются невозможностью зачать или выносить здорового ребенка, например синдромы Мартина-Белла, Калмана, Нунан, мускрвисцидоз и т. д.;
- Обменные нарушения – такие заболевания, как сахарный диабет, анемия, ожирение и т. д. тесно связаны с гормональными сбоями и потому являются дополнительным фактором, мешающим наступлению беременности.
Помимо этого, в медицинской практике имеются случаи психологического бесплодия. Оно развивается вследствие осознанного или неосознанного нежелания женщины беременеть, вызываемого страхом перед потерей привлекательности, болью, сопровождающей процесс вынашивания и родов и т. д. Психологическая реакция в этом случае способна вызвать физиологические последствия, мешающие зачатию – например, изменение гормонального фона, сбой в обмене веществ и т. д.
На практике бесплодие может быть спровоцировано как одной причиной, так и комплексом указанных факторов. Неспособность к нормальному зачатию выявляется как одного из родителей, так и у обоих сразу. Поэтому для определения точной причины бесплодия каждый из них проходит диагностику.
Еще одной причиной для проведения экстракорпорального оплодотворения, является отсутствие женщины постоянного полового партнера или супруга. Это может обуславливается психологическими, ценностными установки будущей матери, ее социальным положением и другими факторами. При этом физиологически она может быть абсолютно здорова физиологически. Другой, менее распространенной в нашей стране, ситуацией является желание однополой пары завести ребенка. В этом случае генетический материал для получения эмбрионов может быть взят от обоих родителей.
Стереотипы о детях, рожденных с помощью ЭКО
ЭКО и кесарево сечение
– Существует мнение, что ребенка, зачатого с помощью ЭКО, можно родить только путем кесарево. Так ли это?
– После проведения процедуры ЭКО, женщина может родить естественным путем. Лишь в тех случаях, когда беременность долго не наступала и трудно вынашивалась, то в целях перестраховки проводится плановое кесарево сечение. А если врач уверен, что женщина может родить сама, то его задача убедить ее в этом, поскольку рубец после операции на матке может помешать выносить следующую беременность.
ЭКО и аутизм
– Правда ли, что у детей, рожденных с помощью ЭКО, чаще встречается диагноз аутизм?
– Сама по себе программа ЭКО, которая просто позволяет соединиться клеткам мужчины и женщины, никакого отношения к развитию данного заболевания не имеет. Гораздо большую роль здесь играет здоровье родителей.
До 1980 года данного заболевания вообще не существовало в международной классификации – его относили к определенной степени шизофрении или вовсе считали особенностью характера ребенка. До 90-х годов аутизм встречался у детей с частотой 1 на 5000. По последним данным это 1 случай на 59 – 60 детей. То есть, раньше аутизм в принципе реже диагностировался.
Точные причины появления детей с этим диагнозом до сих пор не выявлены, но считается, что в какой-то степени стечение ряда факторов – генетические нарушения у родителей, изменение окружающей среды, какие-то другие неизученные механизмы. Что касается ЭКО, то при проведении подробных исследований было выявлено, что большинство детей с диагнозом «аутизм» рождались у женщин старше 40 лет. У женщин этого возраста количество генетических мутаций в клетках уже достаточно высоко, следовательно, и рисков для здоровья ребенка выше.
Также многие специалисты констатируют факт, что огромную роль в развитии аутизма у детей играет их преждевременное рождение. То есть дети, которые появились на свет раньше, чем за 10 – 13 недель до установленного срока, на 30% чаще имеют данный диагноз.
ЭКО и синдром Дауна
–Существует такое мнение, что синдром Дауна чаще выявляется именно у детей, рожденных при помощи программы ЭКО?
– Синдром Дауна является спонтанной мутацией, то есть это «поломка» клеток, которая возникает независимо от того, чем болели родители, как женщина чувствовала себя во время беременности
Также не важно, каким путем наступила беременность – естественно или при помощи ЭКО
Более того, программа ЭКО как раз может помочь в решении данной проблемы. Существует определенный способ генетического тестирования, при котором синдром Дауна диагностируется у эмбриона еще до момента его переноса в полость матки. И родители имеют возможность выбрать из всех готовых эмбрионов именно тот, у которого нет никаких патологий, в том числе и генетических.
Передается ли бесплодие по наследству?
– Еще один страшный вопрос о том, что бесплодие передается по наследству, и что дети, рожденные при помощи ЭКО, могут быть бесплодны. Так ли это?
– По наследству может перейти только генетическая патология. Поэтому, если факторы бесплодия у папы или у мамы связаны с генетикой, то есть на генном уровне у мужчины есть нарушения сперматогенеза или у женщины нарушены функции яичников, то это может перейти по наследству. Никакие другие факторы бесплодия по наследству не передаются.
Выбор пола ребенка при ЭКО
– Можно ли при ЭКО выбрать пол ребенка?
– Ели пара проводит генетическое тестирование эмбриона, то она получает его генетический паспорт. В первую очередь, данное исследование проводится с целью выявления у эмбриона хромосомных аномалий, то есть стоит задача исключить генетические патологии. Но, поскольку анализ проводится по всем хромосомам, в том числе и по половым, то в этом паспорте эмбриона будет дана информация о поле будущего ребенка. Отдельного анализа с целью выявления именно пола ребенка не проводят – эту информацию можно получить только при проведении общего генетического тестирования.
Где содержится информация о детях, рожденных с помощью ЭКО?
– Получается, что существует некое информационное поле, которое следит за детьми, рожденными при помощи ЭКО? Что это за организация и можно ли туда обратиться для получения некой независимой информации?
– В России нет такого единого реестра, а в Европе и в Америке такие реестры есть, и врачи обязаны подавать туда все данные обо всех детях, рожденных при помощи ЭКО. Это большая база данных о самой процедуре ЭКО, о процессе протекания беременности, о состоянии здоровья детей, рожденных с помощью данной программы. Если изучить эти документы, то можно с уверенностью сказать, что нет разницы между детьми, зачатыми и рожденными естественным образом, и детьми, появившимися на свет благодаря ЭКО.
Подготовка к ЭКО в естественном цикле

Как и в любом другом протоколе, искусственное оплодотворение в естественном цикле подразумевает предварительное прохождение пациенткой курса диагностических процедур, включающий:
- Анализы крови – общий, биохимический, на инфекции, концентрацию гормонов, свертываемость крови;
- Общий и гормональный анализ мочи;
- Исследование влагалищного мазка на микрофлору и половые инфекции;
- Ультразвуковое исследование органов малого таза и грудных желез;
- Электрокардиографию;
- Консультации с терапевтом, гинекологом, психиатром, репродуктологом, инфекционистом.
Обследования при ЭКО в ЕЦ более тщательные в сравнении с другими протоколами ЭКО. В данном случае развитие яйцеклетки не подконтрольно врачу, и успешность оплодотворения зависит исключительно от здоровья репродуктивной системы пациентки. Поэтому при необходимости ей могут назначить дополнительную диагностику.
Перед проведением ЭКО в естественном цикле женщина также должна соблюдать следующие правила:
- Исключить употребление наркотических препаратов и спиртных напитков, курение (включая электронные сигареты, кальяны), избегать пассивного вдыхания табачного дыма;
- Оградить себя от интенсивного радиоактивного, ультрафиолетового, рентгеновского и других видов ионизирующего излучения (в том числе от длительного пребывания на солнце или в солярии);
- Придерживаться нормальной физической активности (без подъема без подъема больших тяжестей и гиподинамии);
- Полностью оградить себя от стрессов или максимально уменьшить их воздействие на психику;
- Пройти проверку на инфекционные, метаболические, гормональные и другие заболевания, а при их выявлении пройти соответствующий курс лечения.
Каких-либо специальных требований подготовка к ЭКО в естественном цикле не подразумевает. Главное – обеспечить максимально возможное здоровье своего организма вообще и репродуктивной системы в частности.
Что влияет на успешность ЭКО
200 тысяч детей на 1 миллион ЭКО — это 20% успеха. Много это или мало? Каковы шансы у женщины, обратившейся сегодня в клинику ЭКО, на успешное рождение малыша? Статистика по разным странам показывает значительный разброс эффективности, да и в разных клиниках цифры могут значительно отличаться. С чем это связано?
Комментарий эксперта
Владислав Станиславович Корсак
Акушер-гинеколог, генеральный директор «Международного центра репродуктивной медицины», доктор медицинских наук, профессор
Общество ESHRAE (Европейское сообщество репродукции и эмбриологии человека) ежегодно регистрирует частоту наступления беременности в разных странах, и цифры существенно разнятся для тех, кто не знает, что скрывается за этими показателями.
27-28% успешности ЭКО, например, относится к Швеции, Норвегии, Финляндии и Дании. На фоне некоторых других стран, в том числе России, этот показатель может показаться довольно низким. Почему?
Потому, что в Швеции, к примеру, запрещен перенос более, чем одного эмбриона: осуществляется профилактика такой патологии, как многоплодная беременность, в результате которой рождаются маловесные дети раньше положенного срока гестации. Такая же система и в Финляндии, где после ЭКО в 77% случаев рождается один ребенок, и в 23% — двойня. Вероятность появления тройни крайне незначительна.
Есть более интересный статистический показатель суммарной частоты, которая рассчитывается при наступлении беременности у женщины после однократной стимуляции при переносе замороженных эмбрионов, и она совпадает с теми показателями, которые бывают в «свежем» цикле при переносе двух эмбрионов. То есть, если одной пациентке перенесли сразу два эмбриона, и родилась двойня, а второй женщине два раза перенесли по одному эмбриону с таким же успехом, то суммарный, кумулятивный показатель наступления беременности будет одинаковым. Вот он в странах Скандинавии, в Бельгии находится на довольно высоком уровне.
Надо отметить влияние государственной стратегии на статистические данные по «успешности» ЭКО: в этих странах оплачивают все циклы переноса эмбрионов, необходимые женщине (с определенными условиями). Это обусловлено пониженными финансовыми затратами на ЭКО по сравнению со стоимостью выхаживания недоношенных детей, трат на медицинское сопровождение многоплодной беременности и так далее.
В Бельгии, например, схожая политика: женщине в возрасте до 35 лет бесплатно проводят до 6 попыток переноса, если она соглашается на подсадку 1 эмбриона. Возрастной ценз обусловлен более высокой эффективностью процедуры в возрасте до 35 лет.
У нас же доля оплачиваемых госпрограммой попыток низкая, часто люди платят за весь цикл процедур самостоятельно, и перенос одного эмбриона снижает шансы наступления беременности. Перенос двух у нас не запрещен, и это нормальная практика на сегодняшний день, хотя и часто приводящая к патологии многоплодной беременности с двумя и более детьми. Мы как-то перенесли 2 эмбриона, а беременность наступила пятиплодная, развились однояйцевая двойня и тройня, такой вот феномен.
При этом надо отметить, что сегодняшние наши возможности точно такие же, как и на Западе. Все оборудование, все технологии — иностранные, и все лаборатории и специалисты соответствуют международным стандартам, это регулярно проверяется.
В Санкт-Петербурге, например, существует система контроля за всеми этапами цикла: стимуляцией, пункцией, переносом и самой беременностью. Буквально по часам и по пунктам можно отслеживать, как и в какой клинике, участвующей в программе квот на ЭКО, что происходит. Благодаря государственной программе возможна и связь с пациентом для уточнения данных. Городской центр по лечению бесплодия при Мариинской больнице публикует данные от всех клиник, участвующих в программах, и мы всегда контролируем, что где происходит, в особенности учреждения с наивысшими и наинизшими показателями, чтобы понять, как этого уровня достигли или чем можно помочь.
У нас в России в целом, благодаря подсадке двух эмбрионов, показатель успешности 37-38% по стране, и это хотя и не самые высокие цифры, но очень и очень достойные.